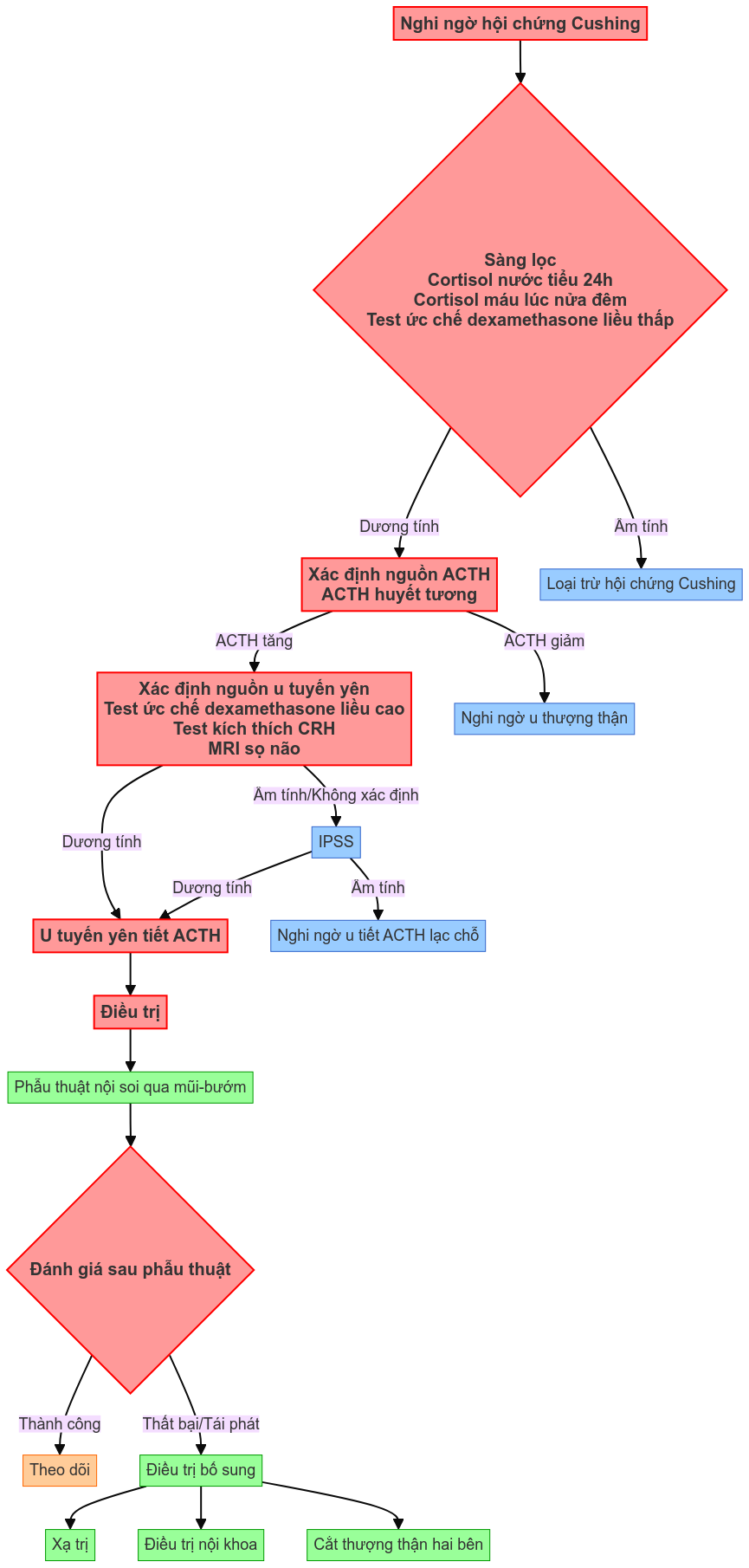
Phác đồ chẩn đoán và điều trị u tuyến yên tiết ACTH
1. Đại cương
1.1. Định nghĩa
U tuyến yên tiết ACTH (Adrenocorticotropic hormone) là một khối u lành tính của tuyến yên, tiết ra hormone ACTH quá mức, gây ra hội chứng Cushing.
1.2. Dịch tễ học
- Chiếm khoảng 70-80% các trường hợp hội chứng Cushing nội sinh
- Tỷ lệ mắc: 1,2-2,4 ca/triệu dân/năm
- Tuổi thường gặp: 20-50 tuổi
- Nữ giới chiếm ưu thế (3-8:1)
1.3. Cơ chế sinh lý bệnh
U tuyến yên tiết ACTH gây ra một chuỗi rối loạn trong trục Hạ đồi – Tuyến yên – Thượng thận (HPA):
- Khối u tuyến yên sản xuất và tiết ra ACTH quá mức:
- Không đáp ứng với cơ chế kiểm soát ngược bình thường
- Mất nhịp tiết theo chu kỳ ngày đêm
- ACTH kích thích vỏ thượng thận:
- Tăng sản vỏ thượng thận
- Tăng sản xuất và tiết cortisol
- Cortisol tăng cao trong máu gây ra nhiều tác động:
- Tăng đường huyết và kháng insulin
- Tăng dị hóa protein, gây yếu cơ
- Tái phân bố mỡ, gây béo phì trung tâm
- Ức chế tổng hợp collagen, gây mỏng da và vết rạn
- Ức chế hệ miễn dịch, tăng nguy cơ nhiễm trùng
- Tăng huyết áp và rối loạn điện giải
- Cơ chế phản hồi âm bị phá vỡ:
- Cortisol cao không ức chế được sự tiết ACTH từ khối u
- CRH từ hạ đồi bị ức chế, gây teo tuyến yên bình thường
- Hậu quả lâu dài:
- Suy vỏ thượng thận sau điều trị do ức chế trục HPA kéo dài
- Có thể xuất hiện hội chứng Nelson sau cắt thượng thận hai bên (Hội chứng Nelson là tình trạng phát triển của u tuyến yên tiết ACTH sau khi cắt bỏ cả hai tuyến thượng thận (adrenalectomy) để điều trị bệnh Cushing. Nguyên nhân: Mất cơ chế ức chế ngược của cortisol lên tuyến yên và vùng dưới đồi > Tăng tiết CRH (Corticotropin-releasing hormone) từ vùng dưới đồi > Kích thích tế bào corticotroph (tiết ACTH) ở tuyến yên phát triển. Tỷ lệ mắc: Khoảng 8-29% bệnh nhân sau cắt thượng thận hai bên vì bệnh Cushing. Thời gian xuất hiện: Thường từ 6 tháng đến vài năm sau phẫu thuật cắt thượng thận.)
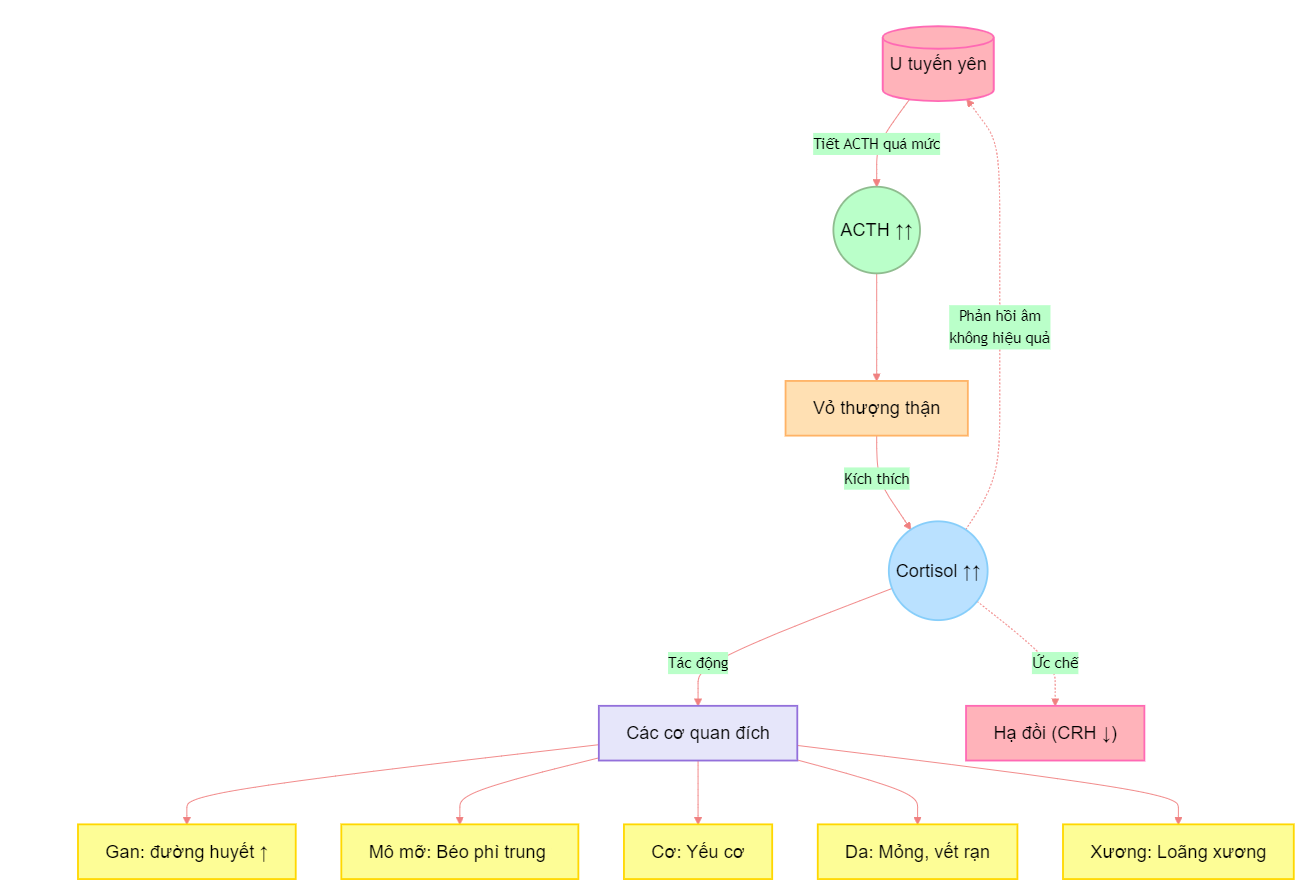
Sơ đồ minh họa cơ chế sinh lý bệnh của u tuyến yên tiết ACTH, từ sự hình thành u tuyến yên đến các tác động của cortisol lên cơ thể.
2. Chẩn đoán
2.1. Lâm sàng
- Các dấu hiệu của hội chứng Cushing:
- Béo phì trung tâm, mặt tròn đỏ
- Vết rạn da màu tím
- Yếu cơ
- Tăng huyết áp
- Rối loạn kinh nguyệt, giảm libido (dục năng)
- Rối loạn tâm thần (trầm cảm, lo âu)
2.2. Cận lâm sàng
2.2.1. Xét nghiệm nội tiết
1. Sàng lọc ban đầu:
a) Cortisol nước tiểu 24 giờ:
- Bình thường: < 165 nmol/24h (< 60 μg/24h)
- Chẩn đoán: > 276 nmol/24h (> 100 μg/24h)
- Vùng xám: 165-276 nmol/24h (60-100 μg/24h)
b) Cortisol máu lúc nửa đêm (23:00 – 00:00):
- Bình thường: < 50 nmol/L (< 1.8 μg/dL)
- Chẩn đoán: > 140 nmol/L (> 5.0 μg/dL)
- Vùng xám: 50-140 nmol/L (1.8-5.0 μg/dL)
c) Test ức chế dexamethasone liều thấp qua đêm:
-
- Uống 1 mg dexamethasone lúc 23:00
- Đo cortisol máu lúc 8:00 sáng hôm sau
- Bình thường: < 50 nmol/L (< 1.8 μg/dL)
- Chẩn đoán: > 140 nmol/L (> 5.0 μg/dL)
- Vùng xám: 50-140 nmol/L (1.8-5.0 μg/dL)
2. Xác định nguồn gốc ACTH: ACTH huyết tương buổi sáng:
-
- Bình thường: 2.2-13.3 pmol/L (10-60 pg/mL)
- Cushing phụ thuộc ACTH: > 4.4 pmol/L (> 20 pg/mL)
- Cushing không phụ thuộc ACTH: < 2.2 pmol/L (< 10 pg/mL)
3. Xác định u tuyến yên:
a) Test ức chế dexamethasone liều cao:
- Uống 8 mg dexamethasone lúc 23:00
- Đo cortisol máu lúc 8:00 sáng hôm sau
- U tuyến yên: Giảm > 50% so với cortisol ban đầu
- U tiết ACTH lạc chỗ: Thường không giảm hoặc giảm < 50%
b) Test kích thích CRH:
-
- Tiêm tĩnh mạch 1 μg/kg hoặc 100 μg CRH
- Đo ACTH và cortisol tại các thời điểm 0, 15, 30, 45, 60, 90, 120 phút
- U tuyến yên:
- Tăng ACTH > 35% so với ban đầu
- Tăng cortisol > 20% so với ban đầu
- U tiết ACTH lạc chỗ: Thường không đáp ứng hoặc đáp ứng kém
2.2.2. Chẩn đoán hình ảnh
a) MRI sọ não có tiêm gadolinium:
- Độ nhạy: 60-80% cho vi u tuyến yên (< 6 mm)
- Độ nhạy: > 90% cho đại u tuyến yên (≥ 6 mm)
- Đặc điểm: Tổn thương hạ tín hiệu trên T1W, ngấm thuốc không đồng nhất
b) CT hoặc MRI thượng thận:
- Đánh giá tăng sản hoặc u thượng thận
- Tăng sản thượng thận hai bên: Gợi ý Cushing phụ thuộc ACTH
2.2.3. Lấy mẫu xoang tĩnh mạch đá (IPSS)
- Chỉ định: MRI sọ não âm tính hoặc không xác định
- Kỹ thuật: Đặt catheter vào xoang tĩnh mạch đá hai bên, lấy mẫu máu đồng thời với máu ngoại vi
- Đo ACTH tại các thời điểm: -5, 0, 3, 5, 10 phút sau khi tiêm CRH (100 μg)
- Diễn giải:
- Tỷ lệ ACTH trung tâm/ngoại vi > 2 (hoặc > 3 sau kích thích CRH): Gợi ý u tuyến yên
- Tỷ lệ ACTH trung tâm/ngoại vi < 2: Gợi ý u tiết ACTH lạc chỗ
- Độ nhạy: 95-99%
- Độ đặc hiệu: 90-95%
2.3. Chẩn đoán xác định
- Dựa vào sự kết hợp của triệu chứng lâm sàng, xét nghiệm nội tiết và chẩn đoán hình ảnh
2.4. Chẩn đoán phân biệt
| Đặc điểm |
U tuyến yên tiết ACTH |
U thượng thận |
U tiết ACTH lạc chỗ |
Hội chứng giả Cushing |
| Lâm sàng |
|
|
|
|
| Khởi phát |
Từ từ |
Từ từ |
Thường nhanh |
Từ từ |
| Triệu chứng nam hóa |
Hiếm |
Thường gặp |
Hiếm |
Không có |
| Xét nghiệm |
|
|
|
|
| ACTH huyết tương |
Tăng (> 4.4 pmol/L) |
Giảm (< 2.2 pmol/L) |
Tăng (> 4.4 pmol/L) |
Bình thường hoặc tăng nhẹ |
| Cortisol máu đêm |
Tăng cao |
Tăng cao |
Tăng cao |
Tăng nhẹ |
| Test ức chế dexa liều thấp |
Không ức chế |
Không ức chế |
Không ức chế |
Ức chế một phần |
| Test ức chế dexa liều cao |
Ức chế > 50% |
Không ức chế |
Thường không ức chế |
Ức chế |
| Test kích thích CRH |
Đáp ứng mạnh |
Không đáp ứng |
Đáp ứng yếu hoặc không |
Đáp ứng bình thường |
| Chẩn đoán hình ảnh |
|
|
|
|
| MRI tuyến yên |
U tuyến yên (60-80%) |
Bình thường |
Bình thường |
Bình thường |
| CT/MRI thượng thận |
Tăng sản hai bên |
U một bên |
Bình thường hoặc tăng sản |
Bình thường |
| PET/CT toàn thân |
Âm tính |
Âm tính |
Dương tính |
Âm tính |
| IPSS |
|
|
|
|
| Gradient trung tâm/ngoại vi |
> 2 (hoặc > 3 sau CRH) |
< 2 |
< 2 |
Không áp dụng |
| Diễn biến |
|
|
|
|
| Đáp ứng với ức chế thượng thận |
Tốt |
Tốt |
Tốt |
Không đáp ứng |
| Hội chứng Nelson sau cắt thượng thận |
Có thể xảy ra |
Không xảy ra |
Không xảy ra |
Không xảy ra |
Chú thích:
- ACTH: Adrenocorticotropic hormone
- CRH: Corticotropin-releasing hormone
- IPSS: Inferior petrosal sinus sampling (Lấy mẫu xoang tĩnh mạch đá)
- Dexa: Dexamethasone
Lưu ý:
- Hội chứng giả Cushing có thể gặp trong trầm cảm nặng, nghiện rượu, béo phì bệnh lý.
- U tiết ACTH lạc chỗ thường gặp ở phổi (carcinoid), tuyến ức, tụy.
- Trong một số trường hợp, có thể cần kết hợp nhiều phương pháp chẩn đoán để xác định chính xác nguồn gốc của hội chứng Cushing.
3. Điều trị
3.1. Nguyên tắc điều trị
- Phẫu thuật là phương pháp điều trị đầu tay
- Điều trị nội khoa hỗ trợ trước và sau phẫu thuật
- Xạ trị hoặc điều trị nội khoa dài hạn trong trường hợp phẫu thuật thất bại hoặc tái phát
3.2. Điều trị cụ thể
3.2.1. Phẫu thuật
- Phẫu thuật nội soi qua mũi-bướm (Transsphenoidal surgery)
- Tỷ lệ thành công: 70-90% với vi u, 50-70% với đại u
3.2.2. Điều trị nội khoa
- Ức chế tổng hợp steroid:
- Ketoconazole: 400-1600 mg/ngày, chia 2-3 lần
- Metyrapone: 500-6000 mg/ngày, chia 3-4 lần
- Ức chế tiết ACTH:
- Pasireotide: 0.3-0.9 mg, tiêm dưới da 2 lần/ngày
- Đối kháng thụ thể glucocorticoid:
- Mifepristone: 300-1200 mg/ngày
3.2.3. Xạ trị
- Xạ phẫu bằng dao gamma (Gamma Knife)
- Xạ trị phân liều
3.2.4. Cắt thượng thận hai bên
- Chỉ định trong trường hợp thất bại với các phương pháp điều trị khác
3.3. Theo dõi và đánh giá
- Đánh giá lâm sàng và xét nghiệm cortisol/ACTH định kỳ
- Theo dõi biến chứng và tác dụng phụ của điều trị
- MRI sọ não định kỳ để đánh giá tái phát
4. Tiên lượng
- Tỷ lệ khỏi bệnh sau phẫu thuật: 70-90%
- Tỷ lệ tái phát: 10-20% trong vòng 10 năm
- Yếu tố tiên lượng xấu:
- Kích thước u lớn
- Xâm lấn xoang hang
- Mức ACTH và cortisol rất cao trước phẫu thuật
- Không đạt được sự thuyên giảm hoàn toàn sau phẫu thuật
5. Phòng ngừa
- Không có biện pháp phòng ngừa đặc hiệu
- Tầm soát sớm ở những người có nguy cơ cao (hội chứng MEN1)
- Theo dõi định kỳ sau điều trị để phát hiện sớm tái phát
Ths.Bs. Lê Đình Sáng – Khoa Nội tiết
Tài liệu tham khảo
- Nieman LK, et al. Treatment of Cushing’s Syndrome: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2015;100(8):2807-2831.
- Lacroix A, et al. Cushing’s syndrome. Lancet. 2015;386(9996):913-927.
- Pivonello R, et al. The Treatment of Cushing’s Disease. Endocr Rev. 2015;36(4):385-486.
- Fleseriu M, et al. Hormonal Replacement in Hypopituitarism in Adults: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2016;101(11):3888-3921.
- Biller BMK, et al. Treatment of ACTH-Dependent Cushing’s Syndrome: A Consensus Statement. J Clin Endocrinol Metab. 2008;93(7):2454-2462.
- Trần Hữu Dàng, Trần Thừa Nguyên. Nội tiết học đại cương. Nhà xuất bản Y học, 2018.
- Bộ Y tế Việt Nam. Hướng dẫn chẩn đoán và điều trị bệnh nội tiết – chuyển hóa. 2015.


