Phác đồ chẩn đoán và điều trị suy tuyến cận giáp
1. Đại cương
1.1. Định nghĩa
Suy tuyến cận giáp là tình trạng giảm sản xuất hoặc giảm tác dụng của hormone tuyến cận giáp (PTH), dẫn đến hạ canxi máu và tăng phospho máu.
1.2. Dịch tễ học
- Tỷ lệ mắc: 37 ca/100.000 người
- Phổ biến hơn ở nữ giới (3:1)
- Tuổi khởi phát thường từ 40-60 tuổi
1.3. Yếu tố nguy cơ
- Phẫu thuật tuyến giáp hoặc cổ
- Tiền sử xạ trị vùng cổ
- Bệnh tự miễn
- Rối loạn di truyền
- Thiếu hụt magie nặng
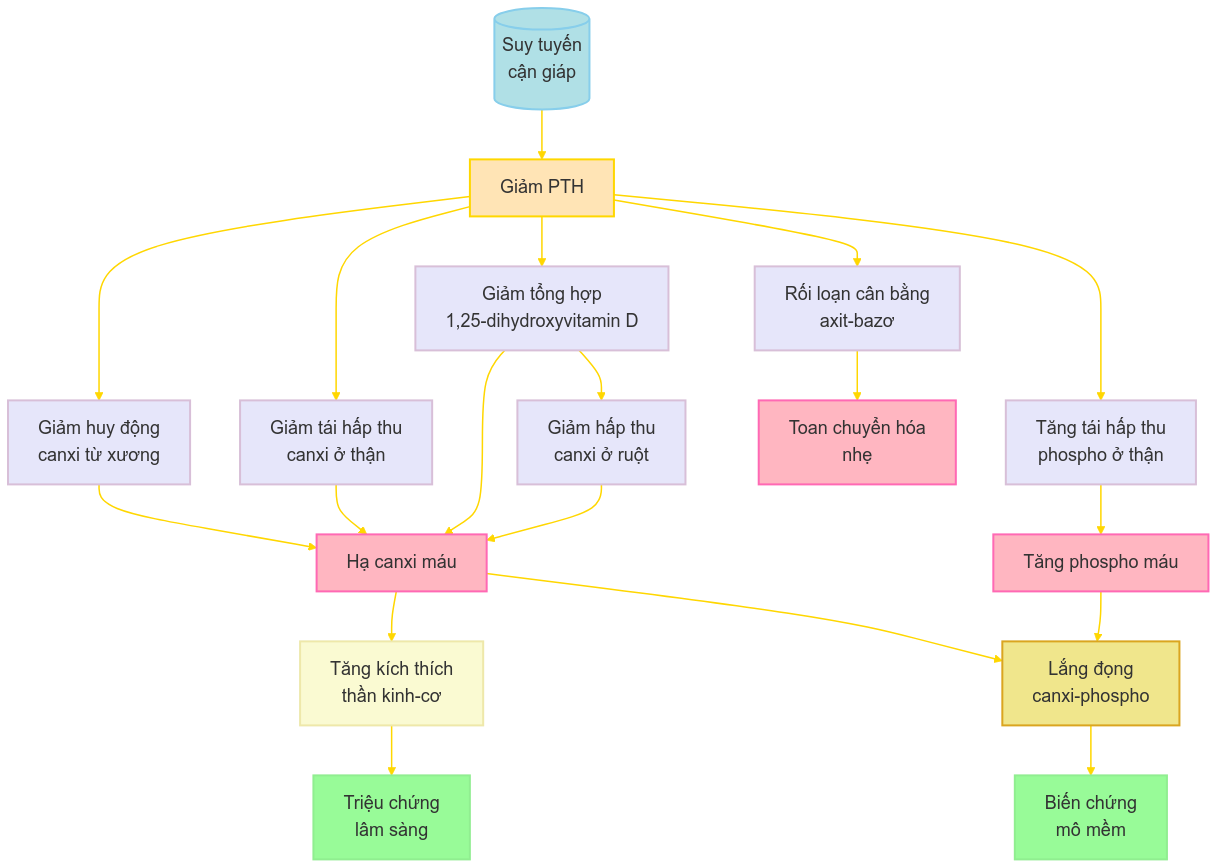
1.4. Cơ chế sinh lý bệnh
Hormone tuyến cận giáp (PTH) đóng vai trò quan trọng trong cân bằng nội môi canxi. Khi suy tuyến cận giáp, sự thiếu hụt PTH gây ra một chuỗi các rối loạn:
- Giảm huy động canxi từ xương:
- PTH kích thích hoạt động của các tế bào hủy xương (osteoclast)
- Thiếu PTH làm giảm giải phóng canxi từ xương vào máu
- Giảm tái hấp thu canxi ở thận:
- PTH tăng cường tái hấp thu canxi ở ống lượn xa và ống góp
- Thiếu PTH làm tăng bài tiết canxi qua nước tiểu
- Giảm tổng hợp 1,25-dihydroxyvitamin D (calcitriol):
- PTH kích thích enzyme 1-α-hydroxylase ở thận, chuyển 25-hydroxyvitamin D thành calcitriol
- Thiếu PTH làm giảm tổng hợp calcitriol, dẫn đến giảm hấp thu canxi ở ruột
- Tăng tái hấp thu phospho ở thận:
- PTH bình thường ức chế tái hấp thu phospho ở ống lượn gần
- Thiếu PTH làm tăng tái hấp thu phospho, dẫn đến tăng phospho máu
- Rối loạn cân bằng axit-bazơ:
- PTH kích thích tái hấp thu bicarbonat ở thận
- Thiếu PTH có thể dẫn đến toan chuyển hóa nhẹ
- Ảnh hưởng đến hệ thần kinh-cơ:
- Hạ canxi máu làm tăng kích thích thần kinh-cơ
- Dẫn đến các triệu chứng như co cứng cơ, co giật, dị cảm
- Tác động lên các mô khác:
- Hạ canxi máu và tăng phospho máu có thể gây lắng đọng canxi-phospho ở các mô mềm
- Dẫn đến biến chứng như đục thủy tinh thể, vôi hóa hạch nền não, vôi hóa mạch máu
Các cơ chế bù trừ:
- Tăng tiết hormone tăng trưởng và IGF-1 để duy trì khối xương
- Tăng tiết calcitonin để ức chế hủy xương
- Tăng hấp thu canxi ở ruột qua con đường không phụ thuộc vitamin D
Tất cả những rối loạn này tạo nên bức tranh lâm sàng và cận lâm sàng đặc trưng của suy tuyến cận giáp.
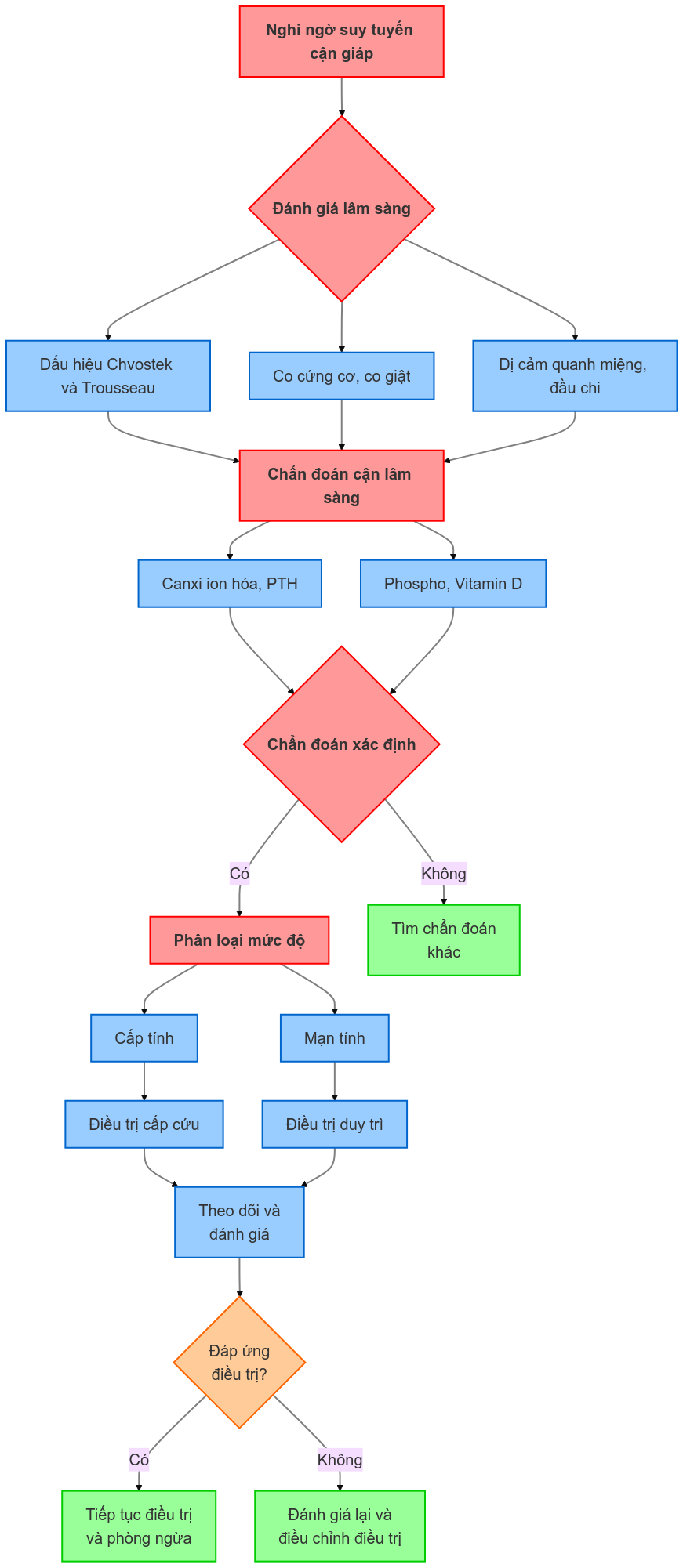
2. Chẩn đoán
2.1. Lâm sàng
- Dấu hiệu Chvostek và Trousseau dương tính
- Co cứng cơ, co giật
- Dị cảm quanh miệng, đầu chi
- Lú lẫn, trầm cảm
- Đục thủy tinh thể sớm
- Khô da, móng dễ gãy
2.2. Cận lâm sàng
2.2.1. Chẩn đoán hình ảnh
- ECG: QT kéo dài
- X-quang sọ: Vôi hóa hạch nền
- CT sọ: Vôi hóa nội sọ
- Đo mật độ xương: Giảm mật độ xương
2.2.2. Xét nghiệm
- Canxi ion hóa giảm (< 1.1 mmol/L)
- PTH giảm hoặc không tương xứng với mức canxi thấp
- Phospho tăng (> 4.5 mg/dL)
- 25-OH vitamin D bình thường hoặc giảm
- Magie có thể giảm
2.3. Chẩn đoán xác định
- Canxi ion hóa giảm < 1.1 mmol/L (hoặc canxi toàn phần < 8.5 mg/dL)
- PTH giảm hoặc không tương xứng với mức canxi thấp
- Loại trừ các nguyên nhân khác gây hạ canxi máu
2.4. Chẩn đoán phân biệt
- Giả suy cận giáp
- Thiếu vitamin D nặng
- Hội chứng đề kháng PTH
- Hạ magie máu nặng
- Hội chứng “hungry bone” sau phẫu thuật cường cận giáp
3. Điều trị
3.1. Nguyên tắc điều trị
- Điều trị triệu chứng cấp tính
- Duy trì nồng độ canxi máu ổn định lâu dài
- Điều trị nguyên nhân nếu có thể
- Phòng ngừa biến chứng
3.2. Điều trị cụ thể
3.2.1. Điều trị bảo tồn
a. Điều trị cấp cứu:
- Canxi gluconate 10% tiêm tĩnh mạch chậm 10-20 mL trong 10-20 phút
- Theo dõi ECG trong quá trình truyền
- Lặp lại nếu cần, sau đó chuyển sang truyền liên tục 0.5-1.5 mg/kg/giờ
b. Điều trị duy trì:
- Canxi uống: 1-3 g canxi nguyên tố/ngày, chia 2-3 lần
- Calcium carbonate: 40% canxi nguyên tố
- Calcium citrate: 21% canxi nguyên tố
- Calcitriol: 0.25-2 mcg/ngày, chia 1-2 lần
- Vitamin D: 50,000 IU/tuần nếu thiếu
- Magie: Bổ sung nếu thiếu (MgSO4 2g tiêm bắp hoặc truyền tĩnh mạch)
- Chế độ ăn giảm phospho
c. Điều chỉnh liều:
- Mục tiêu: Canxi máu ở giới hạn dưới bình thường, canxi niệu 24h < 300 mg
- Tăng/giảm liều calcitriol 0.25 mcg mỗi 2-4 tuần
- Tăng/giảm liều canxi 500 mg mỗi 2-4 tuần
3.2.2. Điều trị can thiệp tối thiểu
- Tiêm PTH tái tổ hợp (rhPTH) dưới da:
- PTH (1-84): 100 mcg/ngày
- Teriparatide (PTH 1-34): 20 mcg 2 lần/ngày
3.2.3. Điều trị phẫu thuật
- Cấy ghép tuyến cận giáp tự thân trong trường hợp suy cận giáp sau phẫu thuật
3.3. Theo dõi và đánh giá
- Canxi, phospho, creatinine máu mỗi 3-6 tháng
- Calci niệu 24h hàng năm
- Siêu âm thận hàng năm để phát hiện sỏi thận
- Đo mật độ xương mỗi 2-3 năm
- Đánh giá chất lượng cuộc sống định kỳ
4. Tiên lượng
- Tiên lượng tốt nếu được điều trị và theo dõi đúng cách
- Có thể gặp biến chứng: sỏi thận, đục thủy tinh thể, vôi hóa mô mềm
- Chất lượng cuộc sống có thể bị ảnh hưởng do phải điều trị và theo dõi lâu dài
5. Phòng ngừa
- Kỹ thuật phẫu thuật tuyến giáp cẩn thận
- Bổ sung canxi, vitamin D sau phẫu thuật tuyến giáp
- Tầm soát gen ở người có tiền sử gia đình
- Điều trị đầy đủ các bệnh tự miễn
Bs Lê Đình Sáng – Khoa Nội tiết
Tài liệu tham khảo
- Bilezikian JP, et al. Hypoparathyroidism in the adult: Epidemiology, diagnosis, pathophysiology, target-organ involvement, treatment, and challenges for future research. J Bone Miner Res. 2011;26(10):2317-2337.
- Bollerslev J, et al. European Society of Endocrinology Clinical Guideline: Treatment of chronic hypoparathyroidism in adults. Eur J Endocrinol. 2015;173(2):G1-G20.
- Brandi ML, et al. Management of Hypoparathyroidism: Summary Statement and Guidelines. J Clin Endocrinol Metab. 2016;101(6):2273-2283.
- Khan MI, et al. Medical management of postsurgical hypoparathyroidism. Endocr Pract. 2017;23(2):168-177.
- Mannstadt M, et al. Hypoparathyroidism. Nat Rev Dis Primers. 2017;3:17055.


