Dịch & tổng hợp: Bs Lê Đình Sáng, Khoa Nội tiết
Việc chăm sóc bệnh nhân bị rối loạn nội tiết trong đại dịch COVID-19 đặt ra những thách thức do bệnh nhân tiểu đường có nguy cơ bị bệnh nặng hơn. COVID-19 dường như gây ra các biểu hiện nghiêm trọng của bệnh tiểu đường, bao gồm nhiễm toan ceton do tiểu đường (DKA), trạng thái tăng áp lực thẩm thấu do tăng đường huyết (HHS) và kháng insulin nghiêm trọng.
Bệnh Covid-19 nặng được định nghĩa là cần nhập viện, cần đặt nội khí quản, nằm hồi sức và tử vong, có thể xảy ra ở những người khỏe mạnh ở mọi lứa tuổi, nhưng nguy cơ bệnh nặng rõ ràng nhất ở người tuổi cao hoặc mắc các bệnh nội khoa tiềm ẩn, bao gồm cả bệnh tiểu đường [1,2 ].
Bệnh nhân đái tháo đường týp 2 có nhiều khả năng bị biến chứng nghiêm trọng, phải nhập viện chăm sóc đặc biệt (ICU), thời gian nằm viện lâu hơn và tử vong do COVID-19 [2-7].
● Ở Trung Quốc, tỷ lệ tử vong theo trường hợp là 7,3% ở bệnh nhân tiểu đường (rất có thể là bệnh tiểu đường loại 2) trong khi tỷ lệ tử vong của trường hợp chung là 2,3% [8].
● Trong một nghiên cứu hồi cứu từ Hoa Kỳ, tỷ lệ tử vong là 14,8% ở bệnh nhân đái tháo đường và 28,8% ở bệnh nhân đái tháo đường hoặc tăng đường huyết không kiểm soát, so với 6,2% không có [3].
● Trong một báo cáo của một nghiên cứu thuần tập từ Vương quốc Anh, tỷ lệ tử vong thô của bệnh nhân đái tháo đường týp 2 là 260/100.000 người so với 27/100.000 người trong tổng dân số không mắc bệnh đái tháo đường (đã điều chỉnh [theo tuổi, giới tính, kinh tế xã hội yếu tố, bệnh đi kèm khác], [OR] 1,80, KTC 95% 1,75-1,86) [7].
Có rất ít dữ liệu đánh giá nguy cơ bệnh nặng và tử vong ở bệnh nhân tiểu đường loại 1. Trong nghiên cứu thuần tập từ Vương quốc Anh, bệnh nhân đái tháo đường týp 1 cũng tăng nguy cơ tử vong khi nhập viện so với dân số chung không mắc đái tháo đường (tỷ lệ thô 138 so với 27 trên 100.000 người, OR điều chỉnh 2,86, KTC 95% 2,58-3,18) [7]. Nghiên cứu của Vương quốc Anh đã không báo cáo dữ liệu về những người mắc bệnh tiểu đường loại 1 từ 49 tuổi trở xuống do lo ngại về quyền riêng tư liên quan đến cỡ mẫu nhỏ. Do đó, có một số dữ liệu hạn chế về dân số này, mặc dù, nếu bị nhiễm bệnh, họ có khả năng mắc bệnh kéo dài hơn so với những người khỏe mạnh tương tự không mắc bệnh tiểu đường loại 1, như đã thấy ở các bệnh nhiễm trùng khác [9].
Tuổi tác, béo phì và các bệnh đi kèm khác là những mối tương quan chặt chẽ với bệnh nặng ở đái tháo đường trong các phân tích quan sát, nhưng mối quan hệ giữa các yếu tố nguy cơ này rất phức tạp [10]. Cả bệnh tiểu đường và béo phì dường như là các yếu tố nguy cơ độc lập đối với bệnh nặng, nhưng tùy thuộc vào dân số được nghiên cứu và kết quả, một yếu tố có thể mạnh hơn yếu tố kia. Ví dụ, bệnh tiểu đường có liên quan tích cực với tuổi tác, là một yếu tố dự báo tử vong mạnh mẽ do COVID-19. Béo phì có liên quan tỷ lệ nghịch với tuổi tác, có thể làm giảm sức mạnh của nó như một yếu tố nguy cơ gây tử vong. Tuy nhiên, béo phì, với tình trạng tiền viêm và cơ chế hô hấp bị thay đổi, là một yếu tố nguy cơ mạnh đối với nhập viện, nhập ICU và suy hô hấp [11-13].
Vai trò của tăng đường huyết – Vai trò của tăng đường huyết trong nguy cơ nhiễm trùng nặng ở bệnh nhân đái tháo đường vẫn chưa được nghiên cứu rõ ràng. Bệnh tiểu đường được kiểm soát kém là một yếu tố nguy cơ gây nhiễm trùng nói chung. Vì COVID-19 có thể gây ra phản ứng viêm dữ dội, nên rất khó để phân biệt xem tăng đường huyết ở COVID-19 có phải là nguyên nhân hay không, hay là hậu quả của bệnh nặng. Có rất ít dữ liệu đánh giá tác động của việc kiểm soát đường huyết trước khi nhiễm COVID-19 đối với nguy cơ nhiễm trùng nặng. Một phân tích về dữ liệu tử vong và tiểu đường quốc gia từ Vương quốc Anh trước và trong khi đại dịch (hơn 10.000 ca tử vong liên quan đến COVID-19 ở những người mắc bệnh tiểu đường [chủ yếu là loại 2]) cho thấy mối liên quan giữa tăng đường huyết trước đó và tử vong, như được minh họa như sau [14]:
● Bệnh tiểu đường loại 2 – Nguy cơ tử vong cao hơn với HbA1C 7,6 – 8,9% so với 6,5-7%; tỷ lệ nguy cơ [HR] 1,22 [95% CI 1,15-1,30]) và tăng khi mức HbA1C tăng.
● Bệnh tiểu đường loại 1 – Nguy cơ tử vong cao hơn đáng kể với HbA1C> 10% so với 6,5-7%, HR 2,23 [95% CI 1,50-3,30]).
Chỉ số khối cơ thể (BMI) tăng cũng có liên quan đến tỷ lệ tử vong do COVID-19 tăng lên (ví dụ: đối với BMI 35 lên 39,9 kg/m2 so với 25 đến 29,9 kg/m2, HR 1,72 [95% CI 1,21-2,46] và 1,17 [95 % CI 1,08-1,26] đối với bệnh tiểu đường loại 1 và loại 2).
Trong một nghiên cứu quan sát nhỏ từ Pháp, 1317 bệnh nhân đái tháo đường nhập viện với COVID-19, HbA1C trước khi nhập viện không liên quan đáng kể đến tiên lượng xấu (thở máy và/hoặc tử vong trong vòng 7 ngày sau khi nhập viện) [12].
Các yếu tố khác ngoài béo phì, tuổi già và các bệnh đi kèm, chẳng hạn như biểu hiện khác biệt của thụ thể men chuyển (ACE) hoặc các cơ chế phân tử khác, có thể đóng vai trò mạnh hơn trong kết cục COVID-19 ở bệnh nhân đái tháo đường [10].
Nhiễm COVID-19 dường như dẫn đến các biểu hiện chuyển hóa nghiêm trọng của bệnh tiểu đường, bao gồm nhiễm toan ceton do tiểu đường (DKA), trạng thái tăng đường huyết gây tăng áp lực thẩm thấu (HHS) và kháng insulin nghiêm trọng [15], thường là trong bối cảnh phản ứng viêm nghiêm trọng đối với vi rút trong đó các marker viêm như interleukin 6 (IL-6) tăng rõ rệt. Bệnh nhân có thể có hoặc không có tiền sử bệnh tiểu đường [16]. Trong một đánh giá có hệ thống của 19 báo cáo (110 bệnh nhân DKA hoặc HHS), 77% bệnh nhân đã mắc bệnh tiểu đường từ trước [17].
Các chất ức chế đồng vận chuyển natri-glucose 2 (SGLT2) có thể làm tăng nguy cơ DKA và nên ngừng sử dụng ở những bệnh nhân ốm yếu hoặc nhập viện. Nồng độ glucose có thể chỉ tăng một cách khiêm tốn ở những bệnh nhân có DKA liên quan đến chất ức chế SGLT2.
Nhu cầu insulin ở bệnh nhân COVID-19 và kháng insulin nặng cao hơn nhiều so với nhu cầu thường được báo cáo trong các nghiên cứu về bệnh nhân hồi sức [18].
Các biểu hiện ít nghiêm trọng hơn của bệnh tiểu đường mới được chẩn đoán cũng đã được báo cáo. Trong một đánh giá có hệ thống về 8 nghiên cứu thuần tập hồi cứu (3700 bệnh nhân bị COVID-19 nặng), bệnh tiểu đường mới được chẩn đoán trong 0,6-62% [19]. Tăng đường huyết mới được chẩn đoán có thể do bệnh nặng hoặc có thể có tổn thương tế bào beta trực tiếp do SARS-CoV-2 hoặc do phản ứng viêm với vi rút [20].
4.1. Với bệnh nhân quản lý ngoại trú – Khi có nhiễm COVID-19, quản lý hướng tới việc ngăn ngừa hạ đường huyết, tăng đường huyết đáng kể và nhiễm toan ceton do đái tháo đường (DKA).
● Bệnh tiểu đường loại 2 – Trong môi trường cứu thương, bệnh nhân tiểu đường loại 2 và COVID-19 có thể tiếp tục điều trị như bệnh tiểu đường thông thường, dựa trên các triệu chứng và đặc biệt, nếu bệnh nhân có thể ăn (gần với chế độ ăn thường ngày) và duy trì quá trình hydrat hóa. Đường huyết nên được theo dõi thường xuyên, ít nhất 2 lần/ngày và thường xuyên hơn nếu cần, đặc biệt đối với những người cần điều trị bằng insulin. Thuốc uống và thuốc tiêm có thể cần điều chỉnh dựa trên xu hướng glucose, chế độ ăn uống và các triệu chứng.
• Sulfonylureas hoặc meglitinides – Thuốc uống có thể gây hạ đường huyết (ví dụ, sulfonylureas, meglitinides) thường không được dùng cho bệnh nhân không ăn. Tuy nhiên, nếu bệnh nhân bị tăng đường huyết rõ rệt (ví dụ > 11,1 mmol/L), có thể tiếp tục dùng sulfonylurea và meglitinides, làm nổi bật vai trò quan trọng của việc tự theo dõi đường huyết.
• Thuốc ức chế SGLT2 – Thuốc ức chế đồng vận chuyển natri-glucose 2 (SGLT2) (ví dụ: dapagliflozin, canagliflozin, empagliflozin, ertugliflozin) nên ngừng sử dụng ở những bệnh nhân bị COVID-19 không thể ăn và duy trì hydrat hóa. Thuốc ức chế SGLT2 thúc đẩy bài tiết glucose ở thận. Chúng làm tăng lượng calo thất thoát, nguy cơ mất nước và giảm thể tích, và nhiễm trùng đường sinh dục. Ngoài ra, tình trạng DKA với đường huyết bình thường đã được báo cáo ở những bệnh nhân mắc cả bệnh tiểu đường loại 1 (khi sử dụng ngoài nhãn) và bệnh tiểu đường loại 2 đang dùng thuốc ức chế SGLT2. Ở những bệnh nhân bị bệnh rất nhẹ đang duy trì chế độ ăn uống bình thường và uống đủ nước, có thể tiếp tục dùng thuốc ức chế SGLT2.
• Các chất ức chế DPP-4 – Các chất ức chế Dipeptidyl peptidase 4 (DPP-4) không nên được sử dụng như một biện pháp bảo vệ chống lại các biến chứng COVID-19, cũng như không nên ngừng sử dụng chúng, trừ những lý do đã biết cho việc ngừng sử dụng, ở những người mới mắc bệnh nhiễm COVID-19.
DPP-4 có liên quan đến cơ chế bệnh sinh của nhiễm trùng coronavirus, bao gồm cả SARS-CoV-2. Mối quan hệ giữa việc sử dụng chất ức chế DPP-4 và nguy cơ nhiễm SARS-CoV-2 cũng như kết cục COVID-19 đã được mô tả trong các nghiên cứu quan sát dựa trên dân số [21,22]. Việc sử dụng các chất ức chế DPP-4 không liên quan đến việc tăng nguy cơ nhiễm COVID-19 hoặc các biến chứng trong một số thử nghiệm dân số lớn [21-23]. Một số nghiên cứu quan sát cho thấy tác dụng bảo vệ khi sử dụng các chất ức chế DPP-4 sau khi nhiễm COVID-19 [24,25]. Không có thử nghiệm ngẫu nhiên có đối chứng nào so sánh việc sử dụng các chất ức chế DPP-4 với các loại thuốc tiểu đường khác về tác động của nhiễm COVID-19 đã được thực hiện. Một thách thức lớn đối với tất cả các nghiên cứu như vậy là nguy cơ sai lệch phân bổ, trong đó bệnh nhân lớn tuổi hoặc bệnh nhân mắc bệnh thận mãn tính (CKD) có thể được kê đơn thuốc ức chế DPP-4 hơn các loại thuốc hạ đường huyết khác. Vì những yếu tố này cũng có thể liên quan đến kết quả COVID-19, có thể khó loại bỏ sự thiên lệch này, ngay cả với các phương pháp so khớp điểm xu hướng nâng cao.
• Thuốc chủ vận thụ thể GLP-1 – Bệnh nhân buồn nôn và tiêu chảy không nên chỉ định thuốc chủ vận thụ thể peptide 1 (GLP-1) giống glucagon (và có thể cả metformin).
• Đối với những bệnh nhân không thể điều trị bệnh tiểu đường thông thường, hoặc nếu mức đường huyết vẫn tăng (> 10-11,1 mmol /L) với điều trị thông thường, insulin tác dụng trung bình ngày một lần hoặc kéo dài có thể được bắt đầu.
• Tất cả bệnh nhân nên duy trì hydrat hóa bằng cách uống khoảng 250 mL dịch không chứa carbohydrate (ví dụ: nước, nước canh) cứ sau một đến hai giờ, nếu cần, để phù hợp với tình trạng mất nước tiểu và mất nước không nhận biết được.
● Bệnh tiểu đường loại 1 – Bệnh nhân phải luôn tiếp tục insulin nền, ngay cả khi họ không ăn thường xuyên, và thực hiện theo dõi đường huyết và xeton (niệu/máu) thường xuyên, đặc biệt khi bị sốt và uống thất thường.
• Theo dõi glucose liên tục (CGM) hoặc glucose mao mạch mỗi 2-4 giờ tùy thuộc vào mức độ bệnh. Cần lưu ý, các loại thuốc có chứa acetaminophen hoặc vitamin C liều cao có thể gây ra kết quả CGM tăng sai với một số thiết bị CGM cũ. Đây là một hiệu ứng phụ thuộc vào liều lượng là kết quả của quá trình oxy hóa acetaminophen ở điện cực CGM.
• Nếu tăng đường huyết (>13,4 mmol/L), khuyên bệnh nhân kiểm tra xeton niệu hoặc mao mạch (xét nghiệm máu tại nhà để tìm beta-hydroxybutyrate, nhưng ít được sử dụng ở người lớn ở Mỹ).
• Liều insulin được điều chỉnh khi cần thiết, dựa trên số đo đường huyết và xeton máu hoặc nước tiểu. Nhu cầu insulin có thể tăng hoặc giảm trong thời gian bị bệnh.
• Nếu xeton vừa hoặc nhiều, nôn, hoặc các triệu chứng khác của DKA phát triển, hãy cho dùng các liều bổ sung insulin tác dụng nhanh (lispro, aspart, hoặc glulisine). Đối với những người sử dụng máy bơm insulin, thông thường nên thay đổi bộ truyền và vị trí tiêm truyền vì hỏng bộ bơm hoặc bộ truyền là nguyên nhân rất phổ biến gây tăng đường huyết và nhiễm/toan ceton ở những người sử dụng máy bơm Insulin tự động.
• Khuyên bệnh nhân uống đủ nước (Khoảng 250 mL nước không chứa carbohydrate (ví dụ: nước lọc, nước canh) mỗi giờ. Đối với những bệnh nhân bị buồn nôn/nôn hoặc không thể ăn được, hãy khuyên họ uống thứ gì đó có carbohydrate (ví dụ: nước uống thể thao, nước táo pha loãng, soda trong) cứ 4 giờ một lần.
• Nếu xeton trong máu vẫn tăng (> 1,5 mmol/L) hoặc xeton trong nước tiểu vẫn ở mức “lớn” mặc dù đã bổ sung insulin và bù nước, hoặc bệnh nhân bị buồn nôn hoặc nôn liên tục và không thể duy trì được lượng nước, bệnh nhân cần được chăm sóc y tế khẩn cấp.
Mục tiêu đường huyết – Nhìn chung, các mục tiêu điều trị cũng giống như các bệnh nhân nhập viện khác (tránh tăng đường huyết nặng, giảm thể tích và bất thường điện giải; tránh hạ đường huyết; đảm bảo đủ dinh dưỡng). Mục tiêu đường huyết từ 7,8 đến 10 mmol/L là hợp lý cho hầu hết bệnh nhân nhập viện. Nhiều bệnh nhân bị kháng insulin nghiêm trọng và cần dùng liều cao insulin để đạt được những mục tiêu này.
Cho đến nay không có nghiên cứu can thiệp để thông báo mục tiêu đường huyết thích hợp ở bệnh nhân COVID-19.
Quản lý thuốc điều trị tiểu đường cho bệnh nhân tiểu đường loại 2 – Trong trường hợp nhập viện vì bệnh cấp tính, các thuốc điều trị tiểu đường đường uống và thuốc tiêm không phải insulin (tức là thuốc chủ vận thụ thể GLP-1) thường bị chống chỉ định hoặc không được dung nạp tốt. Do đó, các loại thuốc điều trị tiểu đường tại nhà thường được ngưng sử dụng.
Như ví dụ:
● Thuốc ức chế SGLT2 nên ngừng do tăng nguy cơ mất nước và giảm thể tích.
● Metformin chống chỉ định trong những trường hợp chức năng thận và/hoặc tình trạng huyết động bị suy giảm hoặc bị đe dọa, do nguy cơ nhiễm toan lactic nhỏ nhưng tăng lên, và do đó nên ngưng dùng ít nhất là tạm thời cho đến khi diễn biến lâm sàng chắc chắn hơn.
● Thuốc chủ vận thụ thể GLP-1 thường gây buồn nôn và cần tránh dùng trong cơ sở chăm sóc cấp tính. Cần lưu ý, những bệnh nhân sử dụng thuốc chủ vận thụ thể GLP-1 tác dụng kéo dài (ví dụ: dulaglutide, semaglutide) có thể vẫn còn nồng độ thuốc trong tuần hoàn sau cả tuần kể từ khi sử dụng lần cuối [26].
Tăng đường huyết không có DKA/HHS – Insulin là phương pháp điều trị ưu tiên điều trị tăng đường huyết ở những bệnh nhân nhập viện với COVID-19 mức độ trung bình đến nặng, ngay cả khi họ không bị nhiễm toan ceton do đái tháo đường (DKA) hoặc tình trạng tăng đường huyết gây tăng áp lực thẩm thấu (HHS). Đối với bệnh nhân tiểu đường loại 2, nhu cầu điều trị bằng insulin có thể chỉ là tạm thời. Bệnh nhân tiểu đường loại 1 luôn có nhu cầu tuyệt đối về insulin, cho dù họ đang ăn hay không, để ngăn ngừa nhiễm ceton.
Việc quản lý bệnh tiểu đường ở bệnh nhân nhập viện với COVID-19 tương tự như việc quản lý các bệnh nhân nhập viện khác bị bệnh tiểu đường, ngoại trừ sự hiện diện của tình trạng kháng insulin thường rất nghiêm trọng, không ổn định, giảm dần cùng sự cải thiện COVID-19 và khả năng cần giảm thiểu tần suất tiêm để tối đa hóa sự an toàn cho nhân viên y tế.
Bệnh nhân tiểu đường loại 2 (chế độ ăn thất thường) – Insulin có thể được tiêm dưới da cùng với insulin tác dụng trung gian, chẳng hạn NPH, hoặc Insulin nền Analog, chẳng hạn như glargine hoặc detemir kết hợp với insulin bolus (Insulin analog tác dụng nhanh [lispro, aspart, glulisine] hoặc insulin Regular) cứ 6 giờ một lần.
• Trước đó đã điều trị bằng insulin – Đối với những bệnh nhân đã được điều trị bằng insulin tác dụng trung bình hoặc kéo dài trước đó mà ăn uống thất thường trong thời gian nhập viện, ban đầu cần giảm liều từ 0-5%, tùy thuộc vào lượng thức ăn thường được bao phủ bởi Insulin tác dụng trung gian hoặc kéo dài với insulin bolus (tác dụng nhanh hoặc tác dụng ngắn) được sử dụng cho đường huyết > 8,3 mmol/L. Liều insulin nền có thể được điều chỉnh dựa trên đáp ứng.
• Trước đó đã điều trị bằng chế độ ăn uống, thuốc uống hoặc chất chủ vận thụ thể GLP-1 – Đối với bệnh nhân tiểu đường loại 2 đã được điều trị tại nhà bằng chế độ ăn uống, thuốc uống hoặc thuốc chủ vận thụ thể GLP-1 dạng tiêm, nếu ăn uống thất thường trong thời gian nằm viện, insulin bolus đơn độc cũng có thể được sử dụng như liệu pháp insulin ban đầu hoặc như một chiến lược tìm liều.
• Trước đó đã điều trị bằng insulin – Đối với những bệnh nhân đã được điều trị bằng insulin tác dụng trung bình hoặc kéo dài trước đó, ăn uống thất thường trong thời gian nhập viện, ban đầu cần giảm liều từ 0-50%, tùy thuộc vào lượng thức ăn thường được bao phủ bởi Insulin tác dụng trung gian hoặc insulin tác dụng kéo dài, với insulin bolus (tác dụng nhanh hoặc tác dụng ngắn) được dùng cho đường huyết > 8,3 mmol/L. Liều insulin nền có thể được điều chỉnh dựa trên đáp ứng.
• Trước đó đã điều trị bằng chế độ ăn uống, thuốc uống hoặc chất chủ vận thụ thể GLP-1 – Đối với bệnh nhân tiểu đường loại 2 đã được điều trị tại nhà bằng chế độ ăn uống, thuốc uống hoặc thuốc chủ vận thụ thể GLP-1 dạng tiêm, ăn uống thất thường trong thời gian nhập viện, insulin bolus đơn độc có thể được sử dụng như liệu pháp insulin ban đầu hoặc như một chiến lược tìm liều.
Bệnh tiểu đường loại 2 (chế độ ăn bình thường) – Một số bệnh nhân mắc bệnh tiểu đường loại 2 và COVID-19 từ nhẹ đến trung bình có thể tiếp tục một phần của chế độ điều trị ngoại trú nếu đường huyết được kiểm soát tốt và không có chống chỉ định. Tuy nhiên, thuốc ức chế SGLT2 và thuốc có thể gây buồn nôn hoặc nôn (ví dụ, chất chủ vận thụ thể GLP-1) và trong một số trường hợp, metformin, nên ngừng sử dụng. Nếu đường huyết được kiểm soát kém (ví dụ: kéo dài > 11,1 mmol/L), ngừng thuốc uống và bắt đầu dùng insulin nền và insulin bữa ăn. Liều khởi đầu điển hình cho insulin nền là 0,2-0,3 đơn vị/kg/ngày, chia làm hai lần nếu là NPH hoặc detemir, hoặc dùng một lần/ngày nếu là glargine; ở những bệnh nhân kháng insulin nghiêm trọng, cần liều khởi đầu cao hơn hoặc có thể tăng liều nhanh. Liều khởi đầu điển hình cho insulin bữa ăn là 0,05- 0,1 đơn vị/kg/bữa ăn.
Bệnh tiểu đường loại 1 – Hầu hết bệnh nhân nên tiếp tục chế độ điều trị ngoại trú, nếu đường huyết đã được kiểm soát tốt. Có thể cần giảm liều vừa phải nếu dinh dưỡng hạn chế. Không bao giờ ngừng insulin nền, ngay cả khi bệnh nhân không ăn. Đối với những bệnh nhân không chắc chắn về tình trạng dinh dưỡng, có thể dùng insulin bolus cứ 6 giờ/lần, ngoài insulin nền cho đến khi bệnh nhân ăn uống thường xuyên.
Hầu hết các bệnh viện đều có các quy trình để bệnh nhân tự quản lý liệu pháp bơm insulin. Tốt nhất, bệnh nhân có thể tiếp tục sử dụng bơm insulin, miễn là ổn định về mặt lâm sàng và đủ khả năng để tiếp tục tự quản lý bệnh tiểu đường [26]. Nếu tình trạng xấu đi, bệnh nhân nên được chuyển sang insulin tiêm dưới da hoặc tiêm tĩnh mạch. Tương tự, những bệnh nhân tỉnh táo, hiểu biết có thể tiếp tục sử dụng thiết bị CGM và hệ thống phân phối insulin vòng kín kết hợp, nhưng cần tham khảo ý kiến của bác sĩ nội tiết.
Tần suất theo dõi đường huyết phụ thuộc vào tình trạng của bệnh nhân, kết quả xét nghiệm trước đó. CGM đặc biệt hữu ích ở bệnh nhân COVID-19 vì nó có thể làm giảm yêu cầu tự theo dõi đường huyết thường xuyên, nhưng CGM không có sẵn ở hầu hết các bệnh viện. Đối với các quyết định về liều lượng insulin, kết quả CGM yêu cầu xác nhận với việc theo dõi đường huyết tại điểm chăm sóc tiêu chuẩn. Hơn nữa, các rào cản bao gồm BHYT không chi trả và chưa quen với công nghệ hạn chế việc sử dụng CGM cá nhân [27,28].
Tóm lại, ở bệnh nhân đái tháo đường (hoặc tăng đường huyết) có chế độ ăn ổn định, nên theo dõi đường huyết ngay trước bữa ăn. Ở những bệnh nhân nhịn ăn, việc theo dõi đường huyết nên cần thực hiện thường xuyên, cố định, thường là sáu giờ một lần.
DKA/HHS – Các giao thức insulin tiêm dưới da (thay vì truyền insulin tĩnh mạch) đã được áp dụng sớm trong đại dịch COVID-19 để điều trị nhiễm toan ceton do đái tháo đường (DKA) nhẹ đến trung bình hoặc trạng thái tăng đường huyết gây tăng áp lực thẩm thấu (HHS), khi insulin tiêm tĩnh mạch ít khả thi hơn do cần hạn chế tần suất tiếp xúc của nhân viên y tế với bệnh nhân. Các phác đồ insulin tiêm dưới da để điều trị DKA/HHS yêu cầu định lượng và theo dõi Glucose máu sau mỗi 2-4h, thay vì hàng giờ, như thường lệ trong các phác đồ insulin tĩnh mạch. Điều trị DKA bằng insulin tiêm dưới da chưa được đánh giá ở những bệnh nhân nặng (có hoặc không có COVID-19). Trong DKA nhẹ, so sánh trực tiếp liệu pháp insulin tiêm bắp, tiêm dưới da và tiêm tĩnh mạch cho bệnh nhân DKA ổn định về huyết động (không có COVID-19) cho thấy hiệu quả và độ an toàn tương tự [29].
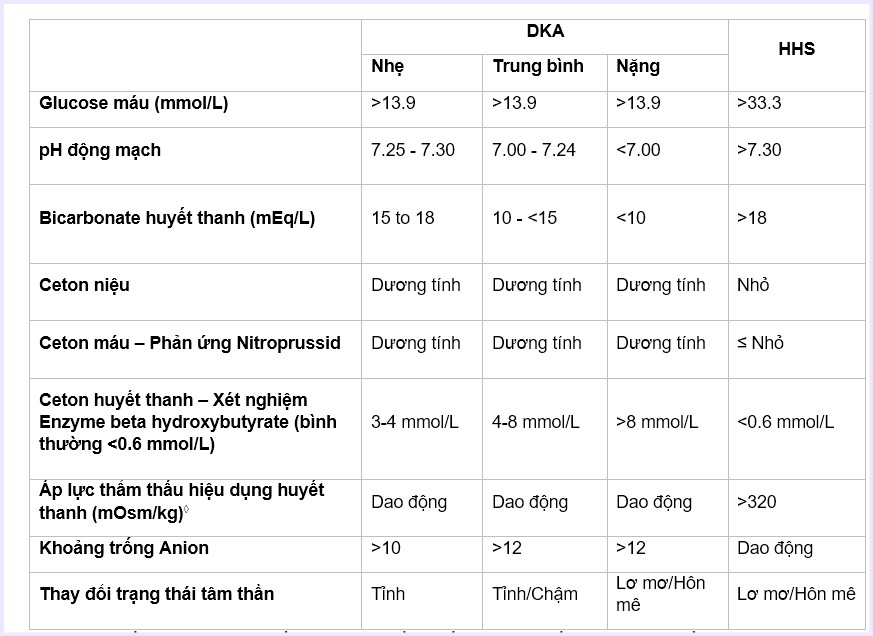
Các phác đồ insulin tiêm dưới da được sử dụng tốt nhất ở những bệnh nhân có DKA nhẹ đến trung bình mà không có các bệnh đi kèm nghiêm trọng khác. DKA từ nhẹ đến trung bình thường được định nghĩa như sau:
● pH ≥7
● Bicarbonate huyết thanh ≥10 mEq/L
● Kali huyết thanh ≥3,3 mEq/L
● Tỉnh táo
Truyền insulin nên được sử dụng cho những bệnh nhân bị DKA nặng, suy tim cấp hoặc hội chứng mạch vành, CKD giai đoạn 4 hoặc 5 hoặc bệnh thận giai đoạn cuối (ESKD), suy gan cấp hoặc xơ gan, phù toàn thân, cân nặng> 120 kg, điều trị bằng corticosteroid liều cao, hoặc ở phụ nữ có thai.
Nguyên tắc chung của phác đồ insulin tiêm dưới da – Khi điều trị DKA nhẹ đến trung bình bằng insulin tiêm dưới da, khởi đầu (hoặc tiếp tục) insulin nền (glargine, detemir, hoặc NPH) (0,15-0,3 đơn vị/kg), cùng với insulin tác dụng nhanh. Có thể cần liều insulin nền ban đầu cao hơn (ví dụ: 0,3 đơn vị/kg/ngày) trong trường hợp kháng insulin nặng (béo phì, dùng glucocorticoid liều cao). Ở những bệnh nhân đã được điều trị trước đó bằng insulin tác dụng trung gian hoặc tác dụng kéo dài, liều insulin nền thông thường có thể được sử dụng để đánh giá nhu cầu insulin thông thường và hướng dẫn cách dùng insulin. Tiếp tục dùng Insulin nền sau mỗi 12 đến 24 giờ, tùy thuộc vào công thức insulin được sử dụng.
Khi đường huyết đạt 250 mg/dL (13,9 mmol/L), thêm dextrose vào dung dịch muối tiêm tĩnh mạch và điều chỉnh liều insulin tác dụng nhanh theo phác đồ DKA đang được tuân thủ. Đường huyết ở bệnh nhân dùng thuốc ức chế SGLT2 có thể bình thường hoặc tăng tối thiểu (<250 mg/dL [13,9 mmol/L]). Trong bối cảnh này, dextrose được thêm vào dịch truyền tĩnh mạch khi bắt đầu điều trị. (Xem “Nhiễm toan ceton do đái tháo đường và tình trạng tăng đường huyết hyperosmolar ở người lớn: Điều trị”, phần ‘Thay thế chất lỏng’.)
Ở những bệnh nhân mắc COVID-19, nhiều loại phác đồ tiêm dưới da đã được sử dụng cho DKA [30], không có phác đồ nào được kiểm tra chính thức về tính an toàn và hiệu quả. Insulin nền được bắt đầu sớm trong mỗi liệu trình. Lưu ý rằng liều lượng có thể khác nhau dựa trên khuyến cáo ban đầu và cân nặng của bệnh nhân. Điều quan trọng là phải sử dụng phán đoán và tham khảo ý kiến đồng nghiệp khi sử dụng các giao thức này [31]. Trong khi bệnh nhân mắc COVID-19 và bệnh tiểu đường có thể tăng đề kháng insulin, do dùng liều khởi đầu cao, không thể dự đoán được tình trạng kháng insulin của từng cá nhân khi nhập viện.
+ Giao thức DKA của Montefiore:
• Insulin tác dụng trung gian hoặc tác dụng kéo dài – Bắt đầu dùng insulin nền ngay lập tức (0,15 đến 0,2 đơn vị/kg/ngày), trừ khi đã tiêm liều cuối cùng trong vòng 12 giờ. Tiếp tục sau mỗi 24 giờ [30].
• Insulin tác dụng nhanh – Liều insulin tác dụng nhanh ban đầu 0,2 đơn vị/kg, tiếp theo là 0,2 đơn vị/kg sau mỗi bốn giờ. Khi glucose < 13.9 mmol/L, giảm xuống 0,1 đơn vị/kg sau mỗi bốn giờ [30].
+ Giao thức DKA của Mount Sinai ở bệnh nhân COVID-19:
• Insulin tác dụng trung gian hoặc tác dụng kéo dài – Khởi đầu bằng insulin nền (0,2 đơn vị/kg/ngày). Tiếp tục sau mỗi 24 giờ [30].
• Insulin tác dụng nhanh – Liều insulin tác dụng nhanh ban đầu 0,2 đơn vị/kg sau đó 0,1 đơn vị/kg cứ 3h/lần nếu glucose giảm ít nhất 4.2 mmol/L. Nếu sự thay đổi của glucose ba giờ sau liều ban đầu là < 4.2 mmol/L, tiếp tục 0,2 đơn vị/kg sau mỗi ba giờ. Khi glucose <13.9 mmol/L, giảm xuống 0,1 đơn vị/kg sau mỗi ba giờ [30]. Tiếp tục cho đến khi phân giải được tình trạng nhiễm toan ceton.
+Giao thức DKA của Diabetes UK:
• Insulin tác dụng trung gian hoặc tác dụng kéo dài – Khởi đầu bằng insulin nền (0,15 đơn vị/kg). Tiếp tục sau mỗi 24 giờ [32].
• Insulin tác dụng nhanh – Liều khởi đầu 0,4 đơn vị/kg cứ bốn giờ một lần. Khi glucose <13,9 mmol/L, giảm xuống 0,2 đơn vị/kg sau mỗi bốn giờ [32]. Tiếp tục cho đến khi phân giải được tình trạng nhiễm toan ceton.
Bệnh nhân được điều trị bằng bơm insulin nên thay đổi bộ truyền và đầu nối trong trường hợp có vấn đề với bộ truyền gây ra DKA. Nếu máy bơm hoạt động bình thường với bộ dịch truyền mới và DKA ở mức độ nhẹ, trong một số trường hợp hiếm hoi, có thể sử dụng máy bơm insulin để quản lý DKA, cùng với truyền dịch tĩnh mạch và bù điện giải trong môi trường nội trú được theo dõi hoặc quan sát. Trong hầu hết các trường hợp, bơm phải được rút ra và DKA nên được quản lý bằng truyền dịch tĩnh mạch hoặc Insulin tiêm dưới da theo phác đồ của bệnh viện [32]. Đối với bệnh nhân sử dụng hệ thống vòng kín kết hợp, nên sử dụng “vòng lặp mở” cho đến khi DKA được giải quyết. Mặc dù ngày càng có nhiều việc sử dụng CGM trong bệnh viện với COVID-19 [33], không có dữ liệu nào về việc sử dụng nó trong DKA và chúng tôi thường không sử dụng nó trong hoàn cảnh này.
Đề kháng insulin nghiêm trọng – Đã quan sát thấy đề kháng insulin nghiêm trọng ở những bệnh nhân bị bệnh nặng với COVID-19 [18]. Mức độ kháng insulin có thể cải thiện nhanh chóng với sự thoái lui của COVID-19, dẫn đến giảm đột ngột nhu cầu insulin. Điều này được cho là do cytokine gây ra, và nó có vẻ tương quan với các dấu hiệu viêm như IL-6. Mặc dù có thể khó định lượng được tình trạng kháng insulin trong thực hành lâm sàng, nhưng trong một báo cáo từ Trung Quốc, chỉ số kháng insulin có liên quan đến mức độ nghiêm trọng của bệnh tật và tử vong [34]. Ở những bệnh nhân kháng insulin nghiêm trọng, có thể cần dùng insulin tác dụng kéo dài hai lần mỗi ngày (ví dụ, glargine).
Phương pháp tiếp cận của chúng tôi ở những bệnh nhân ICU, đặc biệt là những nhịn ăn uống thường xuyên, là sử dụng insulin nền (ví dụ: glargine 1-2 lần/ngày, NPH 2 lần/ngày) để bao phủ nhu cầu Insulin nền, cùng với truyền insulin chồng lên nhau để đáp ứng nhu cầu insulin dao động. Khi bệnh nhân hồi phục, nên nhanh chóng giảm liều insulin để phù hợp với yêu cầu và giảm nguy cơ hạ đường huyết.
● Dinh dưỡng qua đường ruột – Việc sử dụng dinh dưỡng đường ruột kéo dài liên quan đến suy hô hấp kéo dài ở COVID-19 có thể làm tăng đáng kể nhu cầu insulin ở những bệnh nhân kháng insulin. Ở những bệnh nhân được bổ sung dinh dưỡng qua đường ruột, chúng tôi sử dụng NPH hai lần/ngày cùng với insulin Regular mỗi sáu giờ, thêm insulin Regular bổ sung vào liều NPH tiếp theo. Chúng tôi đã quan sát thấy rằng nhu cầu insulin có thể giảm đột ngột khi bệnh Covid-19 được giải quyết, ngay cả khi bệnh nhân tiếp tục công thức và tỷ lệ dinh dưỡng qua đường ruột như cũ. Do đó, việc quản lý insulin nên được đánh giá lại hàng ngày, có tính đến diễn biến của bệnh nền và kế hoạch dinh dưỡng.
● Glucocorticoid – Glucocorticoid làm tăng nồng độ glucose ở bệnh nhân đái tháo đường đã có từ trước và có thể làm tăng đường huyết do steroid ở những bệnh nhân không mắc đái tháo đường từ trước. Tuy nhiên, mức độ của đáp ứng tăng đường huyết và thời gian tác dụng phụ thuộc vào liều lượng và loại glucocorticoid. Nếu dùng dexamethason để điều trị phản ứng viêm, chúng ta thường điều trị bằng NPH (0,2 – 0,3 đơn vị/kg/ngày, chia làm hai lần) vào thời điểm dùng glucocorticoid, điều chỉnh liều NPH cho phù hợp với liều glucocorticoid và giảm dần khi liều lượng glucocorticoid được giảm dần.
Hạ đường huyết – Mặc dù hạ đường huyết thoáng qua và nhẹ thường không để lại di chứng đáng kể về mặt lâm sàng, nhưng bệnh nhân nhập viện đặc biệt dễ bị hạ đường huyết nặng, kéo dài vì họ có thể không cảm nhận được hoặc phản ứng với các dấu hiệu và triệu chứng cảnh báo sớm về hạ đường huyết. Bệnh nhân COVID-19 có nguy cơ hạ đường huyết khi nhu cầu insulin giảm đột ngột cùng với việc giải quyết tình trạng viêm tiềm ẩn (và cải thiện tình trạng kháng insulin kèm theo).
Nguy cơ hạ đường huyết cũng tăng lên khi lượng calo nạp vào (bao gồm cả thức ăn qua đường ruột hoặc tổng dinh dưỡng qua đường tĩnh mạch) giảm hoặc ngừng hẳn ở bệnh nhân được điều trị bằng insulin. Trong bối cảnh này, dung dịch dextrose 10% tĩnh mạch, cung cấp một lượng calo carbohydrate tương tự như chế độ ăn, nên được truyền để ngăn ngừa hạ đường huyết.

Sơ đồ 1. Thuật toán đề xuất để quản lý bệnh tiểu đường và tăng đường huyết trong cơ sở chăm sóc thông thường (không phải ICU)
● Bệnh nhân tiểu đường loại 2 có nhiều khả năng bị biến chứng nghiêm trọng, nhập viện chăm sóc đặc biệt (ICU) nhiều hơn, thời gian nằm viện lâu hơn và tử vong do COVID-19. Có rất ít dữ liệu đánh giá nguy cơ bệnh nặng và tử vong ở bệnh nhân tiểu đường loại 1.
● Nhiễm COVID-19 dường như dẫn đến các biểu hiện nghiêm trọng của bệnh tiểu đường, bao gồm nhiễm toan ceton do tiểu đường (DKA), trạng thái tăng đường huyết tăng áp lực thẩm thấu (HHS) và kháng insulin nghiêm trọng. Bệnh nhân có thể có hoặc không có tiền sử bệnh tiểu đường.
● Quản lý ngày ốm nhằm ngăn ngừa hạ đường huyết, tăng đường huyết đáng kể và DKA.
● Đối với bệnh nhân có tiền sử bệnh tiểu đường, hoặc bệnh nhân nhiễm toan chuyển hóa khi xét nghiệm nhập viện ban đầu, cần xét nghiệm xeton máu.
● Không có dữ liệu để thông báo mục tiêu đường huyết chính xác cho bệnh nhân COVID-19. Nhìn chung, các mục tiêu cũng giống như ở các bệnh nhân nhập viện khác (ví dụ: tránh tăng đường huyết nặng, giảm thể tích và bất thường điện giải; tránh hạ đường huyết; đảm bảo đủ dinh dưỡng). Mục tiêu đường huyết từ 7,8 đến 10 mmol/L là hợp lý cho hầu hết bệnh nhân nhập viện.
● Nhiều thuốc uống có chống chỉ định cụ thể có thể xảy ra ở bệnh nhân nặng hoặc bệnh nhân nhập viện. Do đó, các loại thuốc điều trị tiểu đường tại nhà thường được ngưng sử dụng. Đặc biệt, nên ngừng sử dụng các chất ức chế đồng vận chuyển natri-glucose 2 (SGLT2) do làm tăng nguy cơ mất nước và giảm thể tích. Metformin chống chỉ định trong những trường hợp chức năng thận và/hoặc tình trạng huyết động bị suy giảm hoặc bị đe dọa, do tăng nguy cơ nhiễm toan lactic, và do đó nên ngừng dùng ít nhất là tạm thời cho đến khi diễn biến lâm sàng chắc chắn hơn. Các loại thuốc tiểu đường khác có thể không thích hợp do tác dụng phụ bất lợi.
● Insulin là phương pháp điều trị ưu tiên cho tình trạng tăng đường huyết ở những bệnh nhân nhập viện với COVID-19 mức độ trung bình đến nặng. Đối với bệnh nhân tiểu đường loại 2, nhu cầu điều trị bằng insulin có thể chỉ là tạm thời. Bệnh nhân tiểu đường loại 1 luôn có nhu cầu tuyệt đối về insulin, kể cả khi nhịn ăn, để ngăn ngừa nhiễm ceton.
● Các phác đồ insulin tiêm dưới da đã được sử dụng để điều trị DKA từ nhẹ đến trung bình trong đại dịch COVID-19 khi insulin tiêm tĩnh mạch có thể không thực tế do cần hạn chế tần suất tiếp xúc của nhân viên y tế với bệnh nhân. Trong hoàn cảnh này, việc định lượng và theo dõi Glucose máu được thực hiện cứ sau 2-4 giờ. Các phác đồ tiêm insulin dưới da không được sử dụng ở những bệnh nhân bị DKA nặng, có các bệnh đi kèm về tim, thận hoặc gan hoặc ở phụ nữ có thai.
● Tình trạng kháng insulin nghiêm trọng đã được quan sát thấy ở những bệnh nhân COVID-19 nặng. Mức độ đề kháng insulin có thể cải thiện nhanh chóng với sự điều trị khỏi COVID-19, dẫn đến giảm đột ngột nhu cầu insulin.
Link bài gốc: UPTODATE
TÀI LIỆU THAM KHẢO
Bệnh viện Hữu nghị Đa khoa Nghệ An có tân Phó Giám đốc
Thông báo đấu giá quyền thuê mặt bằng kinh doanh dịch vụ ăn uống, tạp hóa tại Bệnh viện Hữu nghị đa khoa Nghệ An
Bệnh viện Hữu nghị đa khoa Nghệ An đưa vào hoạt động hệ thống chụp cộng hưởng từ MRI 3.0 TESLA SIGNA™ PIONEER tích hợp trí tuệ nhân tạo
Bệnh viện Hữu nghị đa khoa Nghệ An tổ chức “Tập huấn về y đức, kỹ năng giao tiếp và quy tắc ứng xử”

Copyright © 2025 BỆNH VIỆN HỮU NGHỊ ĐA KHOA NGHỆ AN