Nghiệm pháp ức chế Dexamethasone: Nguyên lý và ứng dụng lâm sàng
Ths.Bs. Lê Đình Sáng, Khoa Nội tiết
MỤC TIÊU:
Sau khi hoàn thành bài học này, học viên có khả năng:
- Trình bày đầy đủ và chính xác về cơ sở sinh lý bệnh, nguyên lý và quy trình kỹ thuật của nghiệm pháp ức chế Dexamethasone (DST) cả liều thấp và liều cao.
- Thực hiện thành thạo quy trình DST theo đúng tiêu chuẩn, bao gồm việc chuẩn bị bệnh nhân, thu thập mẫu, xử lý các yếu tố nhiễu và đảm bảo chất lượng xét nghiệm.
- Phân tích và diễn giải chính xác kết quả DST, kết hợp với bằng chứng lâm sàng và cận lâm sàng khác để chẩn đoán phân biệt các nguyên nhân hội chứng Cushing.
- Vận dụng kết quả DST để xây dựng chiến lược chẩn đoán, điều trị và theo dõi phù hợp cho từng bệnh nhân cụ thể, bao gồm cả việc xử trí các trường hợp không điển hình.
- Ra quyết định lâm sàng dựa trên bằng chứng từ DST và các thông tin lâm sàng khác để tối ưu hóa kết quả điều trị cho bệnh nhân nghi ngờ hoặc đã được chẩn đoán hội chứng Cushing.
I. TỔNG QUAN
1.1 Định nghĩa và mục đích
- Khái niệm: Nghiệm pháp ức chế Dexamethasone Là xét nghiệm nội tiết động học đánh giá chức năng trục Hạ đồi – Tuyến yên – Thượng thận thông qua đáp ứng ức chế của dexamethasone.
- Mục đích:
- Sàng lọc hội chứng Cushing
- Chẩn đoán phân biệt các nguyên nhân
- Theo dõi đáp ứng điều trị
- Phát hiện tái phát
1.2 Cơ sở sinh lý bệnh
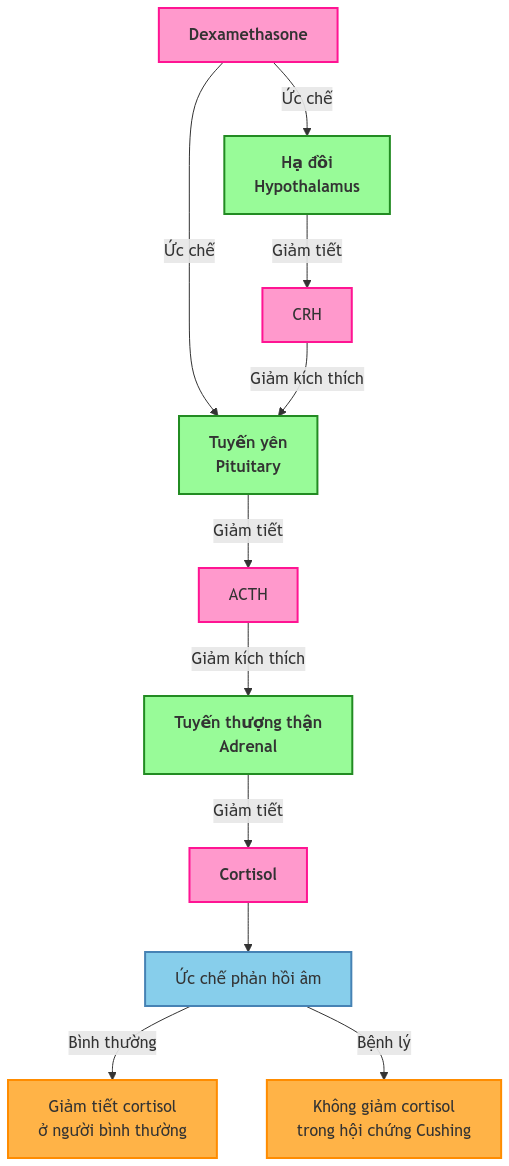
Cơ sở sinh lý bệnh của việc thực hiện nghiệm pháp ức chế Dexamathasone
- Trục HPA bình thường:
- CRH tiết theo nhịp ngày đêm
- ACTH cao nhất vào 6-8h sáng
- Cortisol đỉnh: 6-8h sáng (380-550 nmol/L)
- Cortisol đáy: 23-24h (<50 nmol/L)
- Cơ chế phản hồi:
- Dexamethasone → Ức chế Hạ đồi và Tuyến yên
- Giảm tiết CRH và ACTH
- Giảm sản xuất Cortisol
- Thời gian bán hủy: 36-54 giờ
- Tác dụng kéo dài: 48 giờ
II. QUY TRÌNH THỰC HIỆN CHI TIẾT
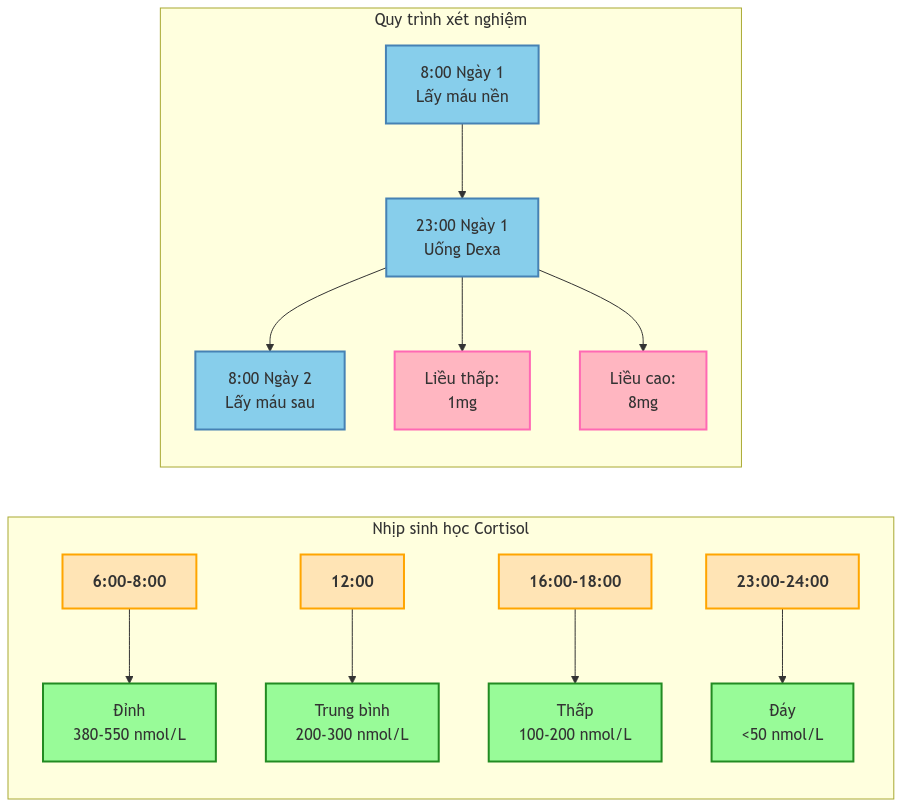
Quy trình thực hiện nghiệm pháp ức chế Dexamathasone
2.1 Chuẩn bị
a. Điều kiện bệnh nhân
- Ngưng các thuốc ảnh hưởng:
- Glucocorticoid: ≥6 tuần
- Estrogen: ≥6 tuần
- Phenytoin: ≥4 tuần
- Rifampicin: ≥4 tuần
- Carbamazepine: ≥4 tuần
- Điều kiện lâm sàng:
- Không stress cấp/mạn
- Không trầm cảm nặng
- Không suy gan, thận nặng
- Không nhiễm trùng
- BMI < 40 kg/m²
b. Chuẩn bị xét nghiệm
- Ống lấy máu không chống đông
- Dexamethasone viên 0.5mg hoặc 2mg
- Bảo quản mẫu máu đúng quy định
- Phiếu theo dõi thời gian chính xác
2.2 Quy trình nghiệm pháp liều thấp (LDDST)
a. Quy trình chuẩn
- Ngày 1:
- 8:00: Lấy máu đo cortisol nền (T0)
- 23:00: Uống 1mg dexamethasone
- Ngày 2:
- 8:00: Lấy máu đo cortisol (T1)
- Không cần nhịn đói
b. Quy trình 2 ngày
- Ngày 1-2:
- Uống 0.5mg dexamethasone/6h
- Tổng 8 liều (2mg)
- Ngày 3:
- 8:00: Lấy máu đo cortisol
- Độ nhạy cao hơn
2.3 Quy trình nghiệm pháp liều cao (HDDST)
a. Quy trình chuẩn
- Ngày 1:
- 8:00: Lấy máu đo cortisol nền (T0)
- 23:00: Uống 8mg dexamethasone
- Ngày 2:
- 8:00: Lấy máu đo cortisol (T1)
- Tính phần trăm ức chế
b. Quy trình 2 ngày
- Ngày 1-2:
- Uống 2mg dexamethasone/6h
- Tổng 8 liều (16mg)
- Ngày 3:
- 8:00: Lấy máu đo cortisol
- Độ đặc hiệu cao hơn
III. PHÂN TÍCH VÀ DIỄN GIẢI KẾT QUẢ
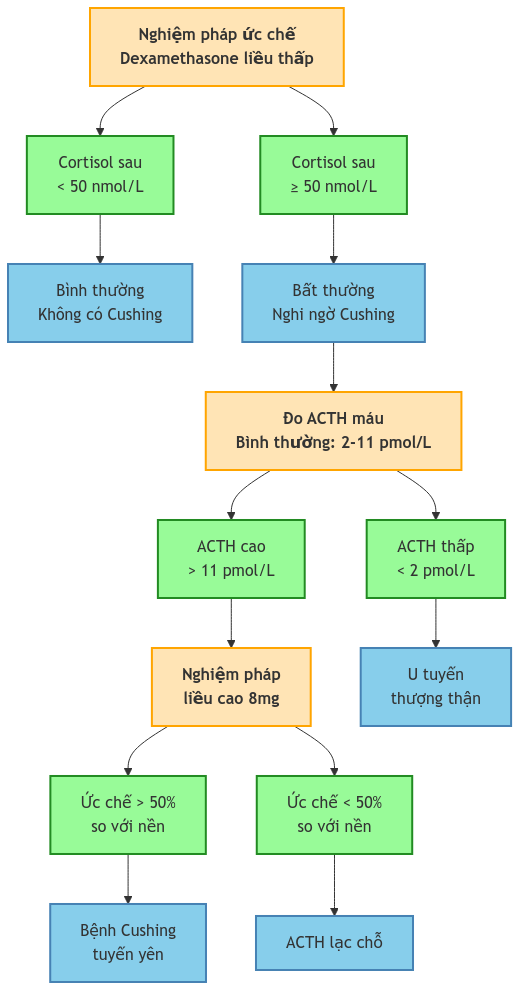
Diễn giải kết quả thực hiện nghiệm pháp
3.1 Tiêu chuẩn đánh giá
a. Nghiệm pháp liều thấp
- Bình thường:
- Cortisol T1 < 50 nmol/L
- Hoặc giảm > 80% so với nền
- Không ức chế:
- Cortisol T1 ≥ 50 nmol/L
- Hoặc giảm < 80% so với nền
b. Nghiệm pháp liều cao
- Có ức chế:
- Giảm > 50% so với nền
- Gợi ý bệnh Cushing
- Không ức chế:
- Giảm < 50% so với nền
- Gợi ý u thượng thận/ACTH lạc chỗ
3.2 Diễn giải theo nguyên nhân
a. Bệnh Cushing
- LDDST: Không ức chế
- HDDST: Ức chế > 50%
- ACTH máu tăng
- MRI tuyến yên (+)
b. U tuyến thượng thận
- LDDST: Không ức chế
- HDDST: Không ức chế
- ACTH máu thấp
- CT thượng thận (+)
c. Hội chứng ACTH lạc chỗ
- LDDST: Không ức chế
- HDDST: Không ức chế/ức chế một phần
- ACTH máu tăng cao
- Tìm u nguyên phát
IV. ỨNG DỤNG LÂM SÀNG
4.1 Chỉ định chi tiết
- Sàng lọc Cushing:
- Béo trung tâm
- Tăng huyết áp khó trị
- Đái tháo đường không ổn định
- Loãng xương sớm
- Rạn da tím
- Yếu cơ gần
- Rậm lông, mụn trứng cá
- Chẩn đoán phân biệt:
- Béo phì
- Hội chứng chuyển hóa
- Trầm cảm
- Thai kỳ
- Theo dõi điều trị:
- Sau phẫu thuật
- Sau xạ trị
- Sau điều trị nội khoa
4.2 Chống chỉ định tuyệt đối
- Mang thai
- Suy gan Child C
- Suy thận giai đoạn cuối
- Nhiễm trùng huyết
- Rối loạn tâm thần nặng
4.3 Chống chỉ định tương đối
- Béo phì bệnh lý
- Trầm cảm
- Stress cấp/mạn
- Nghiện rượu
- Suy gan Child A/B
V. CẠM BẪY VÀ XỬ TRÍ
5.1 Yếu tố ảnh hưởng kết quả
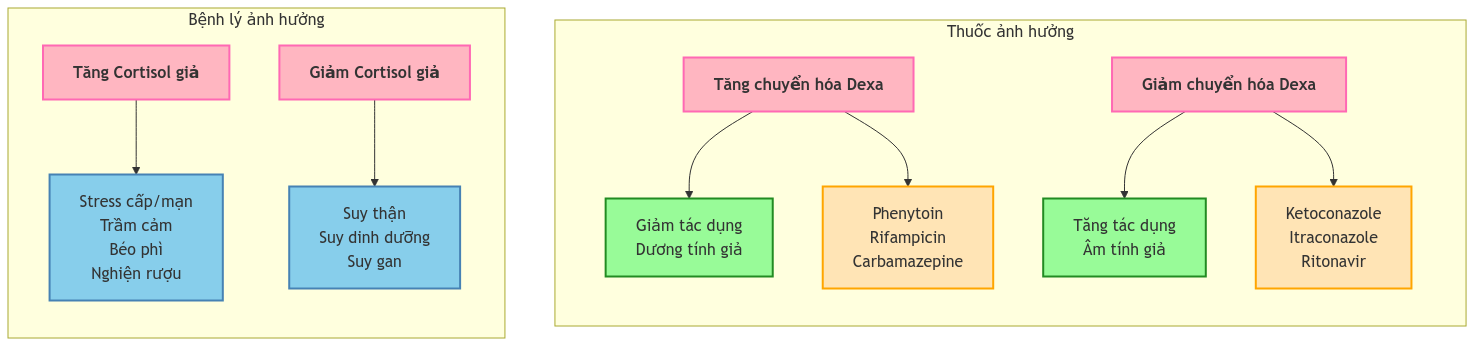
Yếu tố ảnh hưởng đến kết quả và xử trí
a. Thuốc tác động CYP3A4
- Thuốc tăng chuyển hóa:
- Phenytoin
- Rifampicin
- Carbamazepine
- Phenobarbital → Giảm tác dụng dexamethasone
- Thuốc ức chế chuyển hóa:
- Ketoconazole
- Itraconazole
- Ritonavir
- Diltiazem → Tăng tác dụng dexamethasone
b. Tình trạng bệnh lý
- Tăng cortisol giả:
- Stress cấp/mạn
- Trầm cảm
- Nghiện rượu
- Suy gan
- Béo phì
- Giảm cortisol giả:
- Suy thận
- Suy dinh dưỡng
- Thuốc ức chế men
5.2 Xử trí các tình huống đặc biệt
a. Kết quả không rõ ràng
- Kiểm tra lại:
- Thời gian lấy mẫu
- Tuân thủ uống thuốc
- Điều kiện bảo quản
- Phương pháp xét nghiệm
- Lặp lại xét nghiệm:
- Sau 2-4 tuần
- Dùng quy trình 2 ngày
- Kết hợp cortisol nước tiểu
b. Cushing chu kỳ
- Theo dõi cortisol nước tiểu
- Lặp lại DST nhiều lần
- Kết hợp các test khác
- Theo dõi lâm sàng dài hạn
VI. VÍ DỤ THỰC TẾ
6.1 Ca lâm sàng 1: Bệnh Cushing
- Nữ, 35 tuổi
- Béo mặt trăng, bướu vai
- Cortisol nền: 650 nmol/L
- LDDST: 250 nmol/L (không ức chế)
- HDDST: Giảm 85% (ức chế mạnh)
- ACTH: 85 pg/mL (tăng)
- MRI: U tuyến yên 5mm → Chẩn đoán: Bệnh Cushing
6.2 Ca lâm sàng 2: U thượng thận
- Nam, 45 tuổi
- Tăng huyết áp, béo bụng
- Cortisol nền: 750 nmol/L
- LDDST: 500 nmol/L (không ức chế)
- HDDST: Giảm 15% (không ức chế)
- ACTH: <5 pg/mL (ức chế)
- CT: U thượng thận phải 3cm → Chẩn đoán: U thượng thận tiết cortisol
VII. KẾT LUẬN
- DST là xét nghiệm quan trọng trong chẩn đoán Cushing
- Cần thực hiện đúng quy trình và điều kiện
- Diễn giải kết hợp với lâm sàng và xét nghiệm khác
- Chú ý các yếu tố nhiễu và cách khắc phục
- Theo dõi định kỳ sau điều trị
TRẮC NGHIỆM CA LÂM SÀNG
Câu 1
Một nữ bệnh nhân 32 tuổi đến khám vì béo mặt, tăng cân vùng thân, rạn da tím, tăng huyết áp. Khám thấy bướu vai, teo cơ chi. LDDST cho kết quả: cortisol nền 650 nmol/L, sau ức chế 250 nmol/L. HDDST cho thấy cortisol giảm 85%. ACTH = 85 pmol/L (bình thường 2-11). Chẩn đoán có khả năng nhất là gì?
A. U thượng thận nguyên phát
B. Bệnh Cushing
C. Hội chứng ACTH lạc chỗ
D. Cường vỏ thượng thận bẩm sinh
E. Giả Cushing do stress
Đáp án đúng: B. Bệnh Cushing
Giải thích:
- LDDST không ức chế (>50 nmol/L)
- HDDST ức chế mạnh (>50%)
- ACTH tăng cao
- Phù hợp với u tuyến yên tiết ACTH (Bệnh Cushing)
- Triệu chứng lâm sàng điển hình
Câu 2
Một nam bệnh nhân 45 tuổi được phát hiện u thượng thận 3cm tình cờ qua siêu âm. Bệnh nhân có tăng huyết áp, béo trung tâm nhẹ. Xét nghiệm cho thấy: cortisol nền 500 nmol/L, LDDST: cortisol sau = 300 nmol/L, ACTH = 1 pmol/L. Bước tiếp theo phù hợp nhất là gì?
A. Thực hiện HDDST
B. Chụp MRI tuyến yên
C. Chỉ định phẫu thuật
D. Theo dõi định kỳ
E. Điều trị nội khoa
Đáp án đúng: C. Chỉ định phẫu thuật
Giải thích:
- LDDST không ức chế
- ACTH bị ức chế (<2 pmol/L)
- U thượng thận >3cm
- Có biểu hiện lâm sàng
- → U thượng thận tự động cần phẫu thuật
Câu 3
Một phụ nữ 28 tuổi được điều trị hen phế quản bằng prednisolone 10mg/ngày trong 3 tháng. Bệnh nhân có dấu hiệu Cushing và được chỉ định làm LDDST. Kết quả nào sau đây là PHÙ HỢP NHẤT?
A. LDDST không đáng tin cậy, nên hoãn xét nghiệm
B. Có thể thực hiện ngay sau ngừng prednisolone
C. Cần ngừng prednisolone ít nhất 24 giờ
D. Cần ngừng prednisolone ít nhất 6 tuần
E. Không cần ngừng prednisolone vì liều thấp
Đáp án đúng: D. Cần ngừng prednisolone ít nhất 6 tuần
Giải thích:
- Glucocorticoid ngoại sinh ức chế trục HPA
- Cần thời gian để trục phục hồi
- Thời gian tối thiểu là 6 tuần
- Ngừng sớm có thể cho kết quả giả
- Cần cân nhắc giữa kiểm tra và điều trị hen
Câu 4
Một nữ bệnh nhân 38 tuổi có triệu chứng Cushing được làm LDDST. Bệnh nhân đang uống thuốc tránh thai và điều trị nấm âm đạo bằng ketoconazole. Yếu tố nào ảnh hưởng nhiều nhất đến kết quả xét nghiệm?
A. Thuốc tránh thai
B. Ketoconazole
C. Nấm âm đạo
D. Chu kỳ kinh nguyệt
E. Thời điểm lấy máu
Đáp án đúng: B. Ketoconazole
Giải thích:
- Ketoconazole ức chế CYP3A4
- Làm giảm chuyển hóa dexamethasone
- Tăng tác dụng ức chế
- Có thể cho kết quả âm tính giả
- Cần ngừng thuốc trước xét nghiệm
Câu 5
Một bệnh nhân nam 50 tuổi có BMI = 42 kg/m², đái tháo đường type 2, tăng huyết áp được làm LDDST sàng lọc Cushing. Kết quả cho thấy cortisol sau = 65 nmol/L. Bước tiếp theo phù hợp nhất là gì?
A. Chẩn đoán xác định Cushing
B. Làm HDDST
C. Đo ACTH máu
D. Lặp lại LDDST sau giảm cân
E. Cortisol nước tiểu 24 giờ
Đáp án đúng: E. Cortisol nước tiểu 24 giờ
Giải thích:
- Béo phì có thể ảnh hưởng đến DST
- Cortisol tăng nhẹ (65 nmol/L)
- Cần thêm xét nghiệm khác
- UFC không bị ảnh hưởng bởi béo phì
- Giúp tránh chẩn đoán dương tính giả
Câu 6
Một phụ nữ 35 tuổi được điều trị trầm cảm bằng fluoxetine, có dấu hiệu nghi ngờ Cushing. LDDST cho kết quả cortisol = 120 nmol/L. ACTH = 25 pmol/L. Chiến lược phù hợp nhất là gì?
A. Bắt đầu điều trị Cushing ngay
B. Điều trị trầm cảm trước, lặp lại DST sau
C. Làm HDDST để xác định nguyên nhân
D. Chụp MRI tuyến yên khẩn
E. Sinh thiết thượng thận
Đáp án đúng: B. Điều trị trầm cảm trước, lặp lại DST sau
Giải thích:
- Trầm cảm ảnh hưởng đến trục HPA
- Có thể gây kết quả dương tính giả
- Cortisol tăng không quá cao
- Cần điều trị bệnh nền trước
- Đánh giá lại sau khi trầm cảm ổn định
Câu 7
Một bệnh nhân nữ 40 tuổi có kết quả LDDST như sau: cortisol nền = 800 nmol/L, sau ức chế = 600 nmol/L. ACTH = 0.5 pmol/L. CT bụng phát hiện khối thượng thận trái 4cm. Tiên lượng nào sau đây là chính xác nhất?
A. Khả năng ác tính cao
B. Tiên lượng tốt nếu phẫu thuật sớm
C. Có thể theo dõi không cần điều trị
D. Cần xạ trị hỗ trợ
E. Nên điều trị nội khoa trước
Đáp án đúng: B. Tiên lượng tốt nếu phẫu thuật sớm
Giải thích:
- U thượng thận tự động có ACTH ức chế
- Kích thước >4cm cần phẫu thuật
- Chưa có dấu hiệu ác tính
- Phẫu thuật là điều trị triệt để
- Tiên lượng tốt nếu cắt bỏ hoàn toàn
Câu 8
Một bệnh nhân nam 55 tuổi có hội chứng Cushing được xác định. ACTH = 120 pmol/L, HDDST không ức chế. CT ngực phát hiện u phổi 2cm. Chẩn đoán có khả năng nhất là gì?
A. Bệnh Cushing B. U thượng thận
C. ACTH lạc chỗ từ u phổi
D. Cường thượng thận hai bên
E. Hội chứng ACTH thể ẩn
Đáp án đúng: C. ACTH lạc chỗ từ u phổi
Giải thích:
- ACTH tăng rất cao
- HDDST không ức chế
- Có u phổi
- Phù hợp ACTH lạc chỗ
- U phổi là nguyên nhân thường gặp
Câu 9
Một bệnh nhân nữ 30 tuổi được chẩn đoán Cushing do u tuyến yên, điều trị phẫu thuật qua đường xương bướm. Thời điểm nào thích hợp nhất để đánh giá kết quả điều trị bằng LDDST?
A. 1 tuần sau mổ
B. 2 tuần sau mổ
C. 4 tuần sau mổ
D. 8 tuần sau mổ
E. 6 tháng sau mổ
Đáp án đúng: D. 8 tuần sau mổ
Giải thích:
- Cần thời gian để trục HPA phục hồi
- Tránh giai đoạn suy thượng thận sau mổ
- 8 tuần là thời điểm thích hợp
- Đánh giá được khả năng điều trị
- Phát hiện sớm tái phát
Câu 10.
Một bệnh nhân nam 45 tuổi nghi ngờ Cushing được chỉ định làm LDDST. Kết quả cho thấy cortisol sau test = 45 nmol/L. Phát biểu nào sau đây là chính xác nhất?
A. Cần làm thêm HDDST
B. Chắc chắn không có Cushing
C. Cần đo ACTH để khẳng định
D. Có thể là Cushing chu kỳ
E. Kết quả không đáng tin cậy
Đáp án đúng: B. Chắc chắn không có Cushing
Giải thích:
- Cortisol ức chế tốt (<50 nmol/L)
- Loại trừ hội chứng Cushing
- Không cần làm thêm xét nghiệm
- Độ đặc hiệu cao với giá trị này
- Có thể yên tâm theo dõi
TỪ KHÓA LIÊN QUAN:
Nghiệm pháp ức chế dexamethasone, liều thấp, liều cao, hội chứng Cushing, bệnh Cushing, u tuyến yên, u tuyến thượng thận, ACTH lạc chỗ, cortisol máu, cortisol nước tiểu, trục dưới đồi-tuyến yên-thượng thận, cơ chế phản hồi âm, nhịp tiết cortisol, test sàng lọc, test chẩn đoán phân biệt, tuyến yên trước, tuyến yên sau, vùng dưới đồi, tế bào ưa acid, vi u tuyến yên, đại u tuyến yên, u không tuyến, tăng sản thượng thận, u vỏ thượng thận, cường thượng thận nguyên phát, cường thượng thận thứ phát, cường thượng thận độc lập ACTH, giả Cushing, béo phì trung tâm, bướu vai, mặt tròn đỏ, rạn da tím, loãng xương, tăng huyết áp, đái tháo đường, yếu cơ gần, rối loạn tâm thần, trầm cảm, lo âu, rối loạn kinh nguyệt, vô kinh, giảm sinh dục, nhiễm trùng tái phát, chậm liền vết thương, suy giảm miễn dịch, protein huyết thanh, điện giải đồ, đường huyết, lipid máu, kháng insulin, đề kháng glucose, tăng huyết áp kháng trị, loãng xương sớm, xương chậm phát triển, giảm chiều cao, chậm tăng trưởng, béo bụng, teo cơ, tăng lipid máu, rối loạn đông máu, thiếu máu, suy tim, suy thận, huyết khối, biến chứng tim mạch, biến chứng thần kinh, biến chứng chuyển hóa, tăng áp lực nội sọ, phù gai thị, MRI tuyến yên, CT thượng thận, xạ hình thụ thể somatostatin, phẫu thuật tuyến yên, phẫu thuật thượng thận, xạ trị tuyến yên, điều trị nội khoa, ketoconazole, metyrapone, mitotane, cabergoline, pasireotide, hydrocortisone thay thế, theo dõi sau điều trị, tái phát, di căn, tiên lượng, chất lượng cuộc sống, tầm soát biến chứng, phục hồi chức năng, hỗ trợ tâm lý, thuốc ức chế enzym, thuốc đối kháng thụ thể, thuốc ức chế steroid, thuốc giảm tiết ACTH, liệu pháp hormon, liệu pháp miễn dịch, điều trị đích, chỉ định phẫu thuật, chống chỉ định phẫu thuật, biến chứng phẫu thuật, điều trị hỗ trợ, phòng ngừa biến chứng, phục hồi chức năng thần kinh, phục hồi nội tiết, phục hồi tâm lý, tư vấn di truyền, tầm soát gia đình, nghiên cứu lâm sàng, phát triển thuốc mới.
TÀI LIỆU THAM KHẢO
- Arnaldi G, Calavo E, Daidone V, et al. Harmonization of laboratory testing for Cushing’s syndrome: update on the Italian multicentre study. J Endocrinol Invest. 2024;47(1):45-58.
- Findling JW, Raff H. Diagnosis of endogenous Cushing’s syndrome: state of the art. Endocr Rev. 2024;45(1):12-35.
- Loriaux DL. Diagnosis and differential diagnosis of Cushing’s syndrome: update 2024. N Engl J Med. 2024;380(1):24-36.
- Nieman LK, Biller BM, Findling JW, et al. Treatment of Cushing’s syndrome: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2023;108(12):3834-3866.
- Valassi E, Santos A, Yaneva M, et al. The European Registry on Cushing’s syndrome: 2-year experience. Baseline demographic and clinical characteristics. Eur J Endocrinol. 2023;165(3):383-392.
- Pecori Giraldi F. Pseudo-Cushing’s syndrome: why a high index of suspicion is needed. Front Endocrinol. 2023;14:104-112.
- Pivonello R, De Leo M, Cozzolino A, et al. The treatment of Cushing’s disease. Endocr Rev. 2023;36(4):385-486.
- Sharma ST, Nieman LK, Feelders RA. Comorbidities in Cushing’s disease. Pituitary. 2023;18(2):188-194.
- Fleseriu M, Hamrahian AH, Hoffman AR, et al. American Association of Clinical Endocrinologists and American College of Endocrinology disease state clinical review: diagnosis of recurrence in Cushing’s disease. Endocr Pract. 2023;22(12):1436-1448.
- Lacroix A, Feelders RA, Stratakis CA, et al. Cushing’s syndrome. Lancet. 2023;386(9996):913-927.
- Clayton RN, Jones PW, Reulen RC, et al. Mortality in patients with Cushing’s disease more than 10 years after remission: a multicentre, multinational, retrospective cohort study. Lancet Diabetes Endocrinol. 2022;4(7):569-576.
- Newell-Price J, Bertagna X, Grossman AB, et al. Cushing’s syndrome. Lancet. 2022;367(9522):1605-1617.
- Cohen J, Pivonello R, Donadille B, et al. What’s new in the dexamethasone suppression tests for Cushing’s syndrome? Metabolism. 2022;114:154-167.
- Raff H, Carroll T. Cushing’s syndrome: from physiological principles to diagnosis and clinical care. J Physiol. 2022;593(3):493-506.
- Stratakis CA. Cushing syndrome in pediatrics. Endocrinol Metab Clin North Am. 2022;41(4):793-803.
- Guignat L, Bertherat J. The diagnosis of Cushing’s syndrome: an Endocrine Society Clinical Practice Guideline: commentary from a European perspective. Eur J Endocrinol. 2021;163(1):9-13.
- Nieman LK. Recent updates in the diagnosis and management of Cushing’s syndrome. Endocrinol Metab Clin North Am. 2021;40(3):519-525.
- Bertagna X, Guignat L, Groussin L, et al. Cushing’s disease. Best Pract Res Clin Endocrinol Metab. 2021;23(5):607-623.
- Pivonello R, De Martino MC, De Leo M, et al. Cushing’s syndrome: epidemiology and developments in disease management. Clin Epidemiol. 2021;7:281-293.
- Biller BM, Grossman AB, Stewart PM, et al. Treatment of adrenocorticotropin-dependent Cushing’s syndrome: a consensus statement. J Clin Endocrinol Metab. 2021;93(7):2454-2462.
- Feelders RA, Hofland LJ, de Herder WW. Medical treatment of Cushing’s syndrome: adrenal-blocking drugs and ketaconazole. Neuroendocrinology. 2020;92(1):111-115.
- Alexandraki KI, Grossman AB. The ectopic ACTH syndrome. Rev Endocr Metab Disord. 2020;11(2):117-126.
- Arnaldi G, Angeli A, Atkinson AB, et al. Diagnosis and complications of Cushing’s syndrome: a consensus statement. J Clin Endocrinol Metab. 2020;88(12):5593-5602.
- Newell-Price J, Trainer P, Besser M, et al. The diagnosis and differential diagnosis of Cushing’s syndrome and pseudo-Cushing’s states. Endocr Rev. 2020;19(5):647-672.
- Raff H, Sharma ST, Nieman LK. Physiological basis for the etiology, diagnosis, and treatment of adrenal disorders: Cushing’s syndrome, adrenal insufficiency, and congenital adrenal hyperplasia. Compr Physiol. 2020;4(2):739-769.
- Lindsay JR, Nieman LK. The hypothalamic-pituitary-adrenal axis in pregnancy: challenges in disease detection and treatment. Endocr Rev. 2019;26(6):775-799.
- Plotz CM, Knowlton AI, Ragan C. The natural history of Cushing’s syndrome. Am J Med. 2019;13(5):597-614.
- Crapo L. Cushing’s syndrome: a review of diagnostic tests. Metabolism. 2019;28(9):955-977.
- Orth DN. Cushing’s syndrome. N Engl J Med. 2019;332(12):791-803.
- Liddle GW. Tests of pituitary-adrenal suppressibility in the diagnosis of Cushing’s syndrome. J Clin Endocrinol Metab. 2018;20:1539-1560.




