ThS.BSNT.Phan Văn Thắng
Bệnh viện Hữu nghị đa khoa Nghệ An
1. ĐỊNH NGHĨA:
Ung thư trực tràng là sự phát triển các tế bào ác tính xuất phát từ thành đại trực tràng. Ung thư đại trực tràng là một bệnh khá phổ biến ở các nước trên thế giới, chiếm hàng đầu trong ung thư đường tiêu hóa. Tại Việt Nam, ung thư trực tràng đứng hàng thứ hai trong ung thư đường tiêu hóa sau ung thư dạ dày.
2. CHẨN ĐOÁN
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng
Triệu chứng cơ năng
Rối loạn lưu thông ruột, táo bón hoặc ỉa chảy.
– Đi ngoài ra nhầy máu là triệu chứng hay gặp nhất.
– Đau bụng: đau tức vùng hạ vị và hậu môn, nhất là khi đi đại tiện.
– Biến chứng của u như bán tắc, tắc ruột, thủng u gây viêm phúc mạc: đau bụng, buồn nôn, nôn, bí trung đại tiện, sốt…
– Một số triệu chứng do di căn xa: tự sờ thấy hạch thượng đòn, chướng bụng.
– Thiếu máu: khi bệnh giai đoạn muộn hoặc tình trạng mất máu kéo dài, biểu hiện các dấu hiệu như: hoa mắt chóng mặt, mệt mỏi, gầy sút cân
Triệu chứng thực thể
– Khám bụng: có thể sờ thấy u qua thành bụng hoặc qua thăm khám trực tràng nếu u ở trực tràng, ống hậu môn. Bệnh nhân có thể tự sờ thấy u.
– Khi có biến chứng tắc ruột hoặc viêm phúc mạc do thủng u có thể có các triệu chứng sau: Bụng chướng, quai ruột nổi, dấu hiệu rắn bò, phản ứng thành bụng, cảm ứng phúc mạc…
– Khám toàn thân để phát hiện di căn gan, hạch ngoại vi, dịch cổ trướng, di căn buồng trứng ở phụ nữ, giúp đánh giá mức độ tiến triển bệnh.
-Thăm trực tràng có thể sờ thấy u trực tràng thấp và u trực tràng giữa
Triệu chứng toàn thân
– Hạch thượng đòn (thường gặp bên trái)
– Thiếu máu
– Gầy sút: người bệnh có thể gầy sút 5-10kg trong vòng 2-4 tháng.
– Suy nhược: bệnh tiến triển lâu làm suy mòn.
– Khi u đại tràng có biến chứng: tắc ruột hoặc viêm phúc mạc có triệu chứng nhiễm trùng: môi khô lưỡi bẩn thở hôi. Khi U đại tràng vỡ, thủng gây viêm phúc mạc để muộn gây tình trạng nhiễm độc và sốc, biểu hiện toàn thân là: môi khô lưỡi bẩn, da lạnh ẩm, có vân tím giai đoạn muộn, tinh thần kích thích hốt hoảng hoặc chậm chạp
2.1.2. Cận lâm sàng
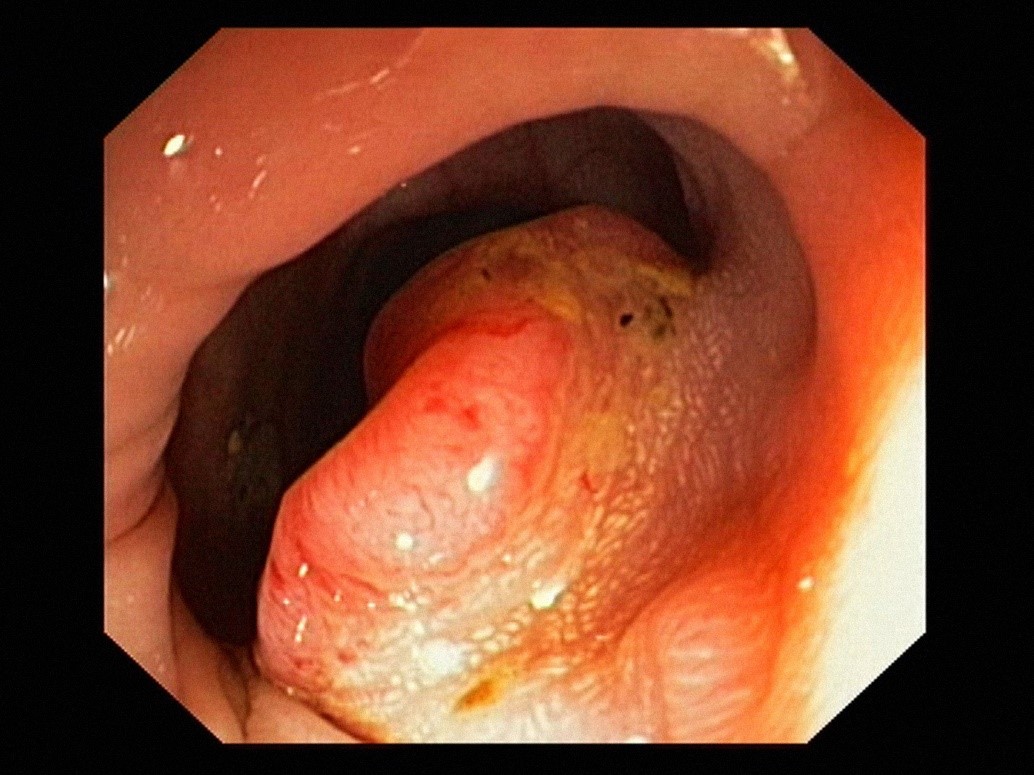
– Chụp X-quang chụp bụng không chuẩn bị: được chỉ định trong cấp cứu hoặc khi có biến chứng tắc ruột hoặc thủng ruột.
– Chụp cắt lớp vi tính: đánh giá tổn thương u trực tràng và di căn xa. Vai trò tương tự như siêu âm nhưng độ nhạy cao hơn.
– Chụp cộng hưởng từ: có thể áp dụng đánh giá tổn thương tại chỗ, mức độ xâm lấn các tạng xung quanh cũng như di căn hạch và di căn xa.
– Siêu âm: được sử dụng đánh giá tổn thương tại gan và toàn bộ ổ bụng, tuy nhiên độ nhạy không bằng chụp cắt lớp vi tính. Siêu âm qua nội trực tràng: là một phương pháp có giá trị để đánh giá mức xâm lấn ung thư trực tràng và di căn hạch mạc treo trực tràng.
– Xét nghiệm CEA, CA 19-9, phối hợp với các phương pháp khác để theo dõi và chẩn đoán ung thư tái phát, di căn sau điều trị.
– Xét nghiệm huyết học và hóa sinh máu
+ Công thức máu: Số lượng bạch cầu tăng cao, lactate máu, nồng độ D-Dimer cũng tăng và máu có xu hướng nhiễm toan chuyển hóa khi các quai ruột bị hoại tử.
+ Xét nghiệm sinh hoá: Rối loạn điện giải, Men gan, U re, creatinin tăng khi u đại tràng biến chứng gây suy gan, suy thận. Bệnh nhân giai đoạn muộn suy mòn có biểu hiện giảm Albumin máu
+ Đông máu: Rối loạn đông máu khi bệnh giai đoạn muộn
+ Tuỳ thuộc mức độ bệnh lý , và các bệnh lý kèm theo mà có thể làm thêm các xét nghiệm khác để phục vụ chẩn đoán và điều trị
2.2. Chẩn đoán phân biệt
– Bệnh Crohn: Nội soi: tổn thương thường sâu đến tận lớp cơ, có thể từ miệng tới dạ dày, ruột non, đại tràng và hậu môn, loét không kiên tục, loét sâu nham nhở như hình bản đồ xen kẽ niêm mạc lành.
Tổn thương hậu môn có vai trò quan trọng để phân biệt: tổn thương da, hậu môn, ống hậu môn và rò hậu môn.
– Viêm loét đại trực tràng: mô bệnh học là tiêu chuẩn chẩn đoán quan trọng.
Tổn thương chỉ ở lớp niêm mạc, dưới niêm mạc, không tổn thương đến lớp cơ. Biểu mô phủ bong tróc, mất bằng phẳng. Cấu trúc khe tuyến bất thường: ngắn lại, mất song song, chia nhánh, giảm số lượng tế bào hình đài cạn kiệt chất nhày. Tương bào thâm nhập xuống lớp mô đệm. Áp xe khe hốc. Xuất huyết niêm mạc, các mạch máu sung huyết.
– Tổn thương lao : Test lao dương tính, mô bệnh học là tổn thương Lao
– U lympho biểu hiện ở đại trực tràng
– U mô đệm đại trực tràng.
– Một số ung thư khác xâm lấn đại tràng.
– Các khối u lành của đại tràng.
– Ung thư ống hậu môn.
3. ĐIỀU TRỊ
3.1. Nguyên tắc điều trị
Điều trị ung thư đại trực tràng là điều trị đa mô thức. trong đó điều trị ngoại khoa là chủ yếu và quyết định nhất tiên lượng sống của bệnh nhân. Ngoài điều trị ngoại khoa còn kết hợp hoá trị liệu, xạ trị liệu và miễn dịch liệu pháp. Điều trị nội khoa kết hợp trước va sau phẫu thuật, đối với các trường hợp bệnh nặng phải tiến hành hồi sức cho bệnh nhân.
3.2. Điều trị cụ thể
3.2.1. Điều trị nội khoa trước và sau mổ
– Bù nước và điện giải :
– Đặt sonde dạ dày, nuôi dưỡng đường tĩnh mạch: truyền đạm, Albumin, Huyết tương
– Truyền máu khi có thiếu máu.
– Kháng sinh: Có thể dùng đơn độc hay kết hợp, dùng từ 5-7 ngày nếu không có biến chứng. Nếu có biến chứng có thể phải dùng kéo dài.
– Chuẩn bị đại tràng trước mổ: thụt tháo hoặc dùng thuốc xổ ruột (thuốc nhuận tràng) : Fortrans hay Fleet phosphosoda…
– Điều trị các bệnh lý phối hợp
– Giảm đau sau mổ : Có thể dùng các nhóm Paracetamol, NSAID hoặc Opioid
– Kiểm tra , theo dõi phát hiện các tai biến và biến chứng sau phẫu thuật: chảy máu, rò tiêu hóa, áp xe tồn dư, tắc ruột…
– Tùy tình trạng cụ thể mà cho các xét nghiệm, chỉ định cận lâm sàng và các phương pháp điều trị phù hợp.
3.2.2. Điều trị ngoại khoa
Nguyên tắc phẫu thuật triệt căn
– Đảm bảo lấy hết tổ chức ung thư: bao gồm lấy rộng u nguyên phát và vét hạch vùng.
– Lập lại lưu thông tiêu hóa
Kỹ thuật
Trong phẫu thuật ung thư trực tràng, chọn lựa phương pháp mổ phụ thuộc vào mức độ lan rộng và vị trí của khối u.
– U ở giai đoạn rất sớm (cT1sm1/2) nên được cắt rộng tại chỗ qua lớp cơ niêm thông qua nội soi đường hậu môn.
– Cắt toàn bộ mạc treo trực tràng (TME) chỉ định khi u ở trực tràng giữa và thấp.
– Cắt một phần mạc treo trực tràng là đủ khi phẫu thuật điều trị ung thư trực tràng cao.
– Cắt cụt trực tràng qua đường bụng – tầng sinh môn (phẫu thuật Miles) chỉ định khi khối u xâm lấn cơ thắt hoặc ở vị trí rất thấp không thể bảo tồn được cơ thắt.
– Phẫu thuật nội soi cho kết quả tương đương về ung thư học so với phẫu thuật mổ mởở một số trung tâm phẫu thuật nội soi có kinh nghiệm.
Thời điểm phẫu thuật
– Với xạ trị ngắn ngày, phẫu thuật nên được tiến hành sau xạ 2-4 ngày
– Với hóa xạ tiền phẫu, phẫu thuật nên được tiến hành sau 4-8 tuần.
– Với người bệnh trên 80 tuổi hoặc PS 3-4, phẫu thuật trì hoãn sau xạ ngắn ngày 8 tuần.
Mức độ phẫu thuật rộng rãi trong trường hợp đáp ứng toàn bộ sau xạ hoặc hóa xạ trị tiền phẫu, TME là kỹ thuật chuẩn mực.
Phẫu thuật bảo tồn cơ thắt
– Mục tiêu của phẫu thuật trực tràng là cố gắng bảo tồn cơ thắt tối đa. Với diện cắt dưới cách u 1cm, cơ thắt thường được bảo tồn. Hóa xạ tiền phẫu hoặc xạ trị tiền phẫu với thời gian dài có thể giúp giảm kích thước u, nhưng đối với u kích thước lớn, sau điều trị tiền phẫu, u đáp ứng tốt, có nên phẫu thuật bảo tồn cơ thắt hay không vẫn là câu hỏi chưa được trả lời thỏa đáng. Phương pháp phẫu thuật này chỉ được tiến hành ở một số trung tâm phẫu thuật có kinh nghiệm.
– Phẫu thuật có vai trò quan trọng trong điều trị ung thư ở cả giai đoạn sớm và giai đoạn muộn. Ở giai đoạn rất sớm, sớm phẫu thuật có vai trò đơn trị liệu (cT1N0M0, pT1,2N0M0) ở những giai đoạn muộn hơn phẫu thuật là thành tố quan trọng trong các mô thức phối hợp đa mô thức điều trị ung thư trực tràng.
3.2.3. Điều trị toàn thân ung thư trực tràng
Hóa xạ trị
– Hóa xạ trị phối hợp được chỉ định trước phẫu thuật ở những bệnh nhân ung thư trực tràng thấp, trung bình giai đoạn T3, T4, có hoặc không có di căn hạch (N-/+).
– Xạ trị tiền phẫu: Tham khảo mục Xạ trị 3.2.1 phần ung thư trực tràng
– Hóa trị tiền phẫu:
+ Các phác đồ hay sử dụng đều có 5 FU để làm tăng tính nhạy cảm của tế bào ung thư với xạ trị. Các phác đồ điều trị hóa trị trước mô đang được áp dụng trên thế giới:
+ Capecitabine có thể được lựa chọn thay thế 5FU bởi sự tiện lợi và hiệu quả được chứng minh tương đương.
+ Phác đồ hóa xạ trị được áp dụng tại một số bệnh viện: Xạ trị 45Gy + capecitabine 850mg/m2 da / uống 2 lần /ngày, mỗi tuần uống 5 ngày x 5 tuần
Hóa xạ trị bổ trợ – sau phẫu thuật
– Bệnh nhân có chỉ định hóa xạ tiền phẫu mà không được điều trị trước phẫu thuật nên được điều trị hóa xạ bổ trợ và hóa trị trong trường hợp.
+ Diện cắt dương tính
+ Biến chứng thủng đại tràng
+ Nguy cơ tái phát tại chỗ cao (≥ pT3b và/hoặc N+)
– Điều trị bổ trợ nên kéo dài 6 tháng với phác đồ có capecitabine/5-FU kết hợp với xạ trị. Xạ đơn thuần bổ trợ sau mổ không được áp dụng.
– Xạ trị hậu phẫu: Tham khảo phần xạ trị hậu phẫu (mục 4.2.3.2. Xạ trị hậu phẫu, phần 4.2. Điều trị ung thư trực tràng).
– Hóa trị bổ trợ
+ Trái ngược với ung thư đại tràng, dữ liệu từ các thử nghiệm lâm sàng trong ung thư trực tràng chứng minh vai trò hóa trị bổ trợ sau xạ trị tiền phẫu hoặc hóa xạ tiền phẫu và phẫu thuật còn hạn chế do số lượng người bệnh chưa đủ lớn và kết quả còn nhiều tranh cãi
+ Hóa trị bổ trợ được chỉ định cho UTĐTT giai đoạn II, III có yếu tố nguy cơ cao: tắc ruột, thủng, vỡ u, số lượng hạch vét được < 12 hạch, diện cắt dương tính, u xâm lấn mạch máu, bạch huyết hoặc thần kinh ngoại biên, mô bệnh học là loại ung thư kém biệt hóa.
+ Phác đồ điều trị bổ trợ: phác đồ FOLFOX4 12 chu kỳ (14 ngày) hoặc 6 chu kỳ (28 ngày) hoặc phác đồ XELOX 6 chu kỳ, nếu thể trạng bệnh nhân rất yếu có thể dùng phác đồ Capecitabine đơn thuần.
+ Nhóm người bệnh sau không cần điều trị bổ trợ:
Giai đoạn II có yếu tố nguy cơ thấp (UTTT cao pT3N0 sau phẫu thuật TME vét được trên 12 hạch và diện cắt hoàn toàn âm tính).
3.3. Phòng bệnh
-Kiểm tra đại trực tràng thường xuyên:
-Duy trì thói quen ăn uống lành mạnh:
+Tránh ăn nhiều thịt, dầu mỡ, thức ăn chiên nướng
+Hạn chế thức uống có cồn, thuốc lá
+Ăn nhiều chất xơ (rau xanh, trái cây)
-Thường xuyên tập thể dục
-Theo dõi, tái khám
+ Khám lâm sàng 3-6 tháng/lần trong 2 năm đầu, 6 tháng/lần trong 3 năm tiếp theo.
+ Xét nghiệm CEA 3-6 tháng/lần trong 2 năm đầu, 6 tháng/lần trong 3-5 năm.
+ CT ngực/bụng/tiểu khung 3-6 tháng/lần trong 2 năm đầu, 6-12 tháng/lần đến 5 năm.
+ Chụp PET/CT: khi nghi ngờ tái phát hoặc di căn với CEA tăng mà các kỹ thuật chẩn đoán hình ảnh không phát hiện tổn thương.
+ Nội soi đại trực tràng trong năm đầu nếu chưa được thực hiện ở lần thăm khám ban đầu để chẩn đoán (VD do có tắc ruột), sau đó 3- 5năm/lần cho đến năm 75 tuổi.
+ Nội soi đại trực tràng sau 1 năm: U tuyến tiến triển, lặp lại sau 1 năm, U tuyến không tiến triển, lặp lại sau 3 năm, sau đó 5 năm/lần
Bệnh viện Hữu nghị Đa khoa Nghệ An có tân Phó Giám đốc
Thông báo đấu giá quyền thuê mặt bằng kinh doanh dịch vụ ăn uống, tạp hóa tại Bệnh viện Hữu nghị đa khoa Nghệ An
Bệnh viện Hữu nghị đa khoa Nghệ An đưa vào hoạt động hệ thống chụp cộng hưởng từ MRI 3.0 TESLA SIGNA™ PIONEER tích hợp trí tuệ nhân tạo
Bệnh viện Hữu nghị đa khoa Nghệ An tổ chức “Tập huấn về y đức, kỹ năng giao tiếp và quy tắc ứng xử”

Copyright © 2025 BỆNH VIỆN HỮU NGHỊ ĐA KHOA NGHỆ AN