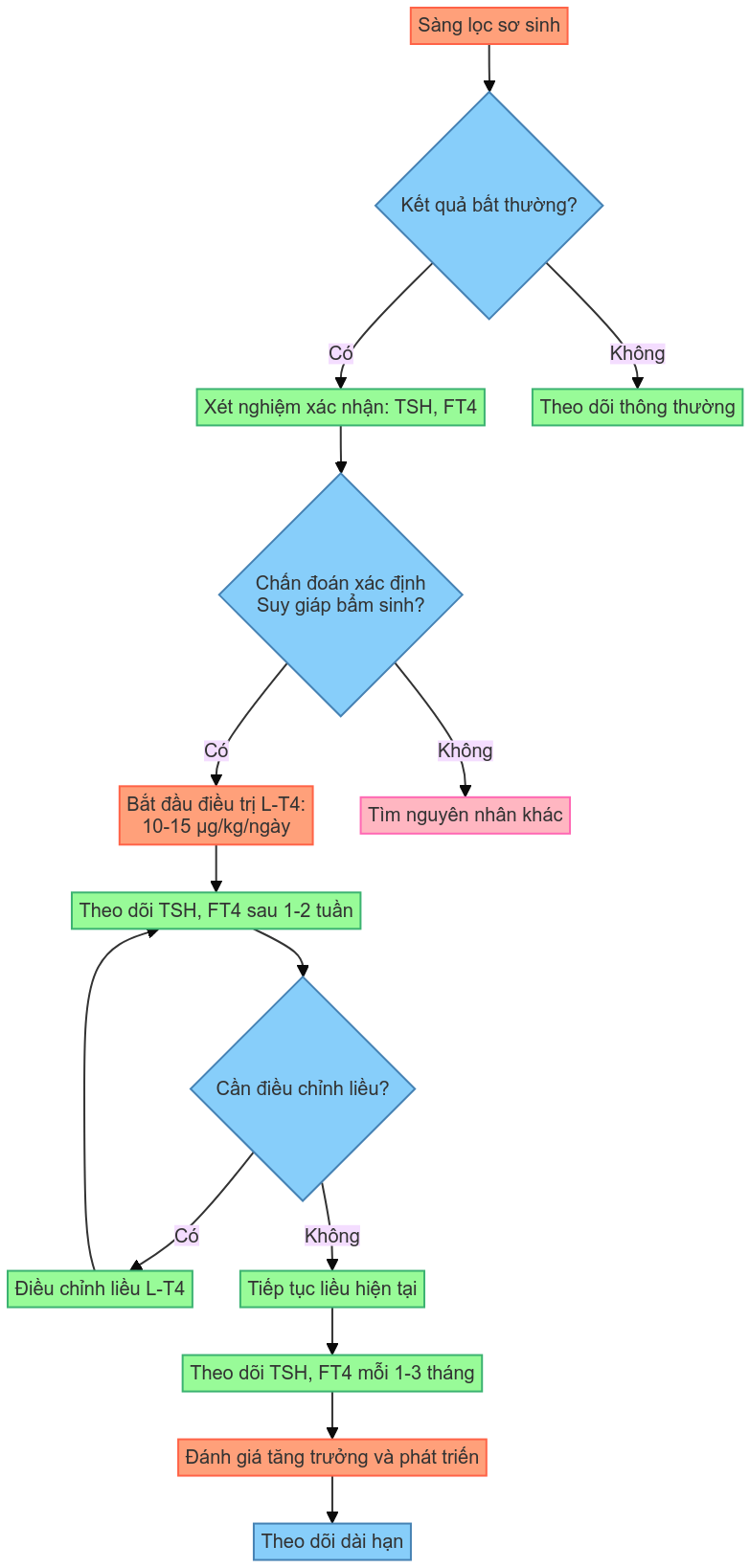
Lược đồ tóm tắt quy trình chẩn đoán và điều trị Suy giáp bẩm sinh
Bs. Lê Đình Sáng – Khoa Nội tiết
1. Đại cương
1.1. Định nghĩa
Suy giáp bẩm sinh (Congenital Hypothyroidism – CH) là tình trạng thiếu hụt hormone tuyến giáp ở trẻ sơ sinh, có thể dẫn đến chậm phát triển thể chất và trí tuệ nếu không được chẩn đoán và điều trị sớm (Wassner, 2018).
1.2. Dịch tễ học
- Tỷ lệ mắc: 1:2000-1:4000 trẻ sinh sống (Cherella & Wassner, 2020)
- Tỷ lệ mắc cao hơn ở trẻ gái (2:1)
- Phổ biến hơn ở trẻ sinh non và trẻ có hội chứng Down
1.3. Yếu tố nguy cơ
- Tiền sử gia đình mắc bệnh tuyến giáp
- Bất thường nhiễm sắc thể (hội chứng Down, Turner)
- Mẹ mắc bệnh tuyến giáp tự miễn
- Thiếu hụt iốt trong thai kỳ
- Phơi nhiễm với các chất ức chế tuyến giáp
2. Sinh lý bệnh
2.1. Cơ chế bệnh sinh
- Rối loạn phát triển tuyến giáp (Loạn sản hoặc không phát triển tuyến giáp): Thiếu hụt yếu tố phiên mã thyroid → Tuyến giáp không phát triển hoặc phát triển bất thường → Giảm sản xuất hormone tuyến giáp
- Rối loạn tổng hợp hormone tuyến giáp: Đột biến gen mã hóa các enzyme tổng hợp hormone tuyến giáp → Giảm sản xuất T4 và T3 → Suy giáp
- Suy giáp trung ương: Rối loạn phát triển tuyến yên hoặc hạ đồi → Giảm tiết TSH → Giảm kích thích tuyến giáp → Suy giáp
- Kháng hormone tuyến giáp: Đột biến thụ thể hormone tuyến giáp → Giảm đáp ứng của tế bào đích với hormone tuyến giáp → Suy giáp về mặt chức năng
2.2. Phân loại
- Suy giáp bẩm sinh nguyên phát (90% các trường hợp):
- Loạn sản hoặc không phát triển tuyến giáp (85%)
- Rối loạn tổng hợp hormone tuyến giáp (10-15%)
- Suy giáp bẩm sinh thứ phát/trung ương (5-10% các trường hợp):
- Suy giáp do tuyến yên
- Suy giáp do hạ đồi
- Kháng hormone tuyến giáp (hiếm gặp)
3. Chẩn đoán
3.1. Lâm sàng
Triệu chứng thường không rõ ràng ở giai đoạn sơ sinh, có thể bao gồm:
- Vàng da kéo dài
- Bú kém, táo bón
- Ngủ nhiều, giảm hoạt động
- Khóc khan
- Lưỡi to, rốn lồi
- Da khô, lạnh
- Phù niêm (Léger et al., 2014)
3.2. Cận lâm sàng
3.2.1. Sàng lọc sơ sinh
- Định lượng TSH hoặc T4 trong máu gót chân (Wassner & Brown, 2015)
- Thời điểm lấy mẫu: 24-72 giờ sau sinh
3.2.2. Xét nghiệm xác nhận
- TSH, FT4 trong huyết thanh
- Xạ hình tuyến giáp (I-123 hoặc Tc-99m)
- Siêu âm tuyến giáp
3.2.3. Xét nghiệm bổ sung
- Thyroglobulin huyết thanh
- Kháng thể kháng tuyến giáp
- Xét nghiệm di truyền (van Trotsenburg et al., 2021)
3.3. Chẩn đoán xác định
- TSH tăng (> 20 mIU/L) và FT4 giảm
- Hoặc TSH tăng (> 40 mIU/L) kể cả khi FT4 bình thường (suy giáp bù trừ)
3.4. Chẩn đoán phân biệt
- Suy giáp thoáng qua do mẹ
- Tăng TSH sinh lý ở trẻ sơ sinh
- Thiếu hụt TBG bẩm sinh
- Trẻ sinh non
4. Điều trị
4.1. Nguyên tắc điều trị
- Bắt đầu điều trị càng sớm càng tốt, tốt nhất trong 2 tuần đầu đời
- Điều trị thay thế hormone tuyến giáp suốt đời
- Theo dõi chặt chẽ và điều chỉnh liều phù hợp
4.2. Điều trị cụ thể
4.2.1. Liệu pháp thay thế hormone tuyến giáp
- Thuốc: Levothyroxine (L-T4) uống
- Liều khởi đầu: 10-15 μg/kg/ngày
- Cách dùng: Uống 30 phút trước bữa ăn sáng, không trộn với sữa hoặc đồ ăn khác
4.2.2. Điều chỉnh liều
- Dựa trên mức TSH và FT4
- Mục tiêu: TSH 0.5-2 mIU/L, FT4 ở 1/3 trên của khoảng tham chiếu
4.2.3. Theo dõi
- Kiểm tra TSH, FT4 sau 1-2 tuần điều trị, sau đó mỗi 1-3 tháng trong năm đầu
- Đánh giá tăng trưởng và phát triển định kỳ (Jonklaas et al., 2014)
4.3. Điều trị hỗ trợ
- Can thiệp sớm về phát triển tâm thần vận động nếu cần
- Hỗ trợ dinh dưỡng
- Tư vấn và hỗ trợ tâm lý cho gia đình
5. Theo dõi và đánh giá
5.1. Theo dõi ngắn hạn
- TSH, FT4 mỗi 1-3 tháng trong năm đầu
- Đánh giá tăng trưởng (chiều cao, cân nặng, chu vi đầu) mỗi 1-3 tháng
5.2. Theo dõi dài hạn
- TSH, FT4 mỗi 3-6 tháng sau 1 tuổi
- Đánh giá phát triển tâm thần vận động hàng năm
- Kiểm tra thính lực và thị lực định kỳ
5.3. Đánh giá hiệu quả điều trị
- Bình thường hóa nồng độ TSH và FT4
- Tăng trưởng và phát triển bình thường
- Không có biểu hiện của suy giáp
6. Tiên lượng
- Tiên lượng tốt nếu được chẩn đoán và điều trị sớm (trong tháng đầu đời)
- Đa số trẻ có thể phát triển bình thường về thể chất và trí tuệ
- Một số trẻ có thể có chậm phát triển nhẹ hoặc khó khăn học tập (Grosse & Van Vliet, 2011)
7. Phòng bệnh
- Sàng lọc sơ sinh toàn dân
- Bổ sung iốt đầy đủ cho phụ nữ có thai và cho con bú
- Tư vấn di truyền cho các gia đình có nguy cơ cao
8. Bảng kiểm đánh giá tuân thủ phác đồ
| STT |
Tiêu chí |
Có |
Không |
Không áp dụng |
| 1 |
Thực hiện sàng lọc sơ sinh |
|
|
|
| 2 |
Xét nghiệm xác nhận khi có kết quả sàng lọc bất thường |
|
|
|
| 3 |
Bắt đầu điều trị L-T4 trong 2 tuần đầu đời |
|
|
|
| 4 |
Sử dụng liều L-T4 khởi đầu phù hợp |
|
|
|
| 5 |
Theo dõi TSH, FT4 theo khuyến cáo |
|
|
|
| 6 |
Điều chỉnh liều L-T4 dựa trên kết quả xét nghiệm |
|
|
|
| 7 |
Đánh giá tăng trưởng và phát triển định kỳ |
|
|
|
| 8 |
Cung cấp tư vấn và hỗ trợ cho gia đình |
|
|
|
| 9 |
Thực hiện đánh giá phát triển tâm thần vận động hàng năm |
|
|
|
| 10 |
Cân nhắc tư vấn di truyền cho gia đình |
|
|
|
TÀI LIỆU THAM KHẢO
- Bauer, A. J., & Wassner, A. J. (2019). Thyroid hormone therapy in congenital hypothyroidism and pediatric hypothyroidism. Endocrine, 66(1), 51-62.
- Cherella, C. E., & Wassner, A. J. (2020). Congenital hypothyroidism: insights into pathogenesis and treatment. International Journal of Pediatric Endocrinology, 2020(1), 1-13.
- Grosse, S. D., & Van Vliet, G. (2011). Prevention of intellectual disability through screening for congenital hypothyroidism: how much and at what level? Archives of Disease in Childhood, 96(4), 374-379.
- Grüters, A., & Krude, H. (2011). Detection and treatment of congenital hypothyroidism. Nature Reviews Endocrinology, 8(2), 104-113.
- Jonklaas, J., Bianco, A. C., Bauer, A. J., Burman, K. D., Cappola, A. R., Celi, F. S., … & Sawka, A. M. (2014). Guidelines for the treatment of hypothyroidism: prepared by the American Thyroid Association task force on thyroid hormone replacement. Thyroid, 24(12), 1670-1751.
- Kempers, M. J., Lanting, C. I., van Heijst, A. F., van Trotsenburg, A. S., Wiedijk, B. M., de Vijlder, J. J., & Vulsma, T. (2006). Neonatal screening for congenital hypothyroidism based on thyroxine, thyrotropin, and thyroxine-binding globulin measurement: potentials and pitfalls. The Journal of Clinical Endocrinology & Metabolism, 91(9), 3370-3376.
- LaFranchi, S. H. (2011). Approach to the diagnosis and treatment of neonatal hypothyroidism. The Journal of Clinical Endocrinology & Metabolism, 96(10), 2959-2967.
- Léger, J., Olivieri, A., Donaldson, M., Torresani, T., Krude, H., van Vliet, G., … & Grüters, A. (2014). European Society for Paediatric Endocrinology consensus guidelines on screening, diagnosis, and management of congenital hypothyroidism. The Journal of Clinical Endocrinology & Metabolism, 99(2), 363-384.
- Maciel, L. M., Kimura, E. T., Nogueira, C. R., Mazeto, G. M., Vieira, J. G., Barbosa, G. A., … & Ward, L. S. (2013). Congenital hypothyroidism: recommendations of the Thyroid Department of the Brazilian Society of Endocrinology and Metabolism. Arquivos Brasileiros de Endocrinologia & Metabologia, 57(3), 184-192.
- Persani, L., Brabant, G., Dattani, M., Bonomi, M., Feldt-Rasmussen, U., Fliers, E., … & Visser, T. J. (2018). 2018 European Thyroid Association (ETA) guidelines on the diagnosis and management of central hypothyroidism. European Thyroid Journal, 7(5), 225-237.
- Persani, L., Cangiano, B., & Bonomi, M. (2019). The diagnosis and management of central hypothyroidism in 2018. Endocrine Connections, 8(2), R44-R54.
- Rastogi, M. V., & LaFranchi, S. H. (2010). Congenital hypothyroidism. Orphanet Journal of Rare Diseases, 5(1), 1-22.
- Refetoff, S., Dumitrescu, A. M., & Patel, J. (2014). Resistance to thyroid hormone. Journal of Endocrinological Investigation, 37(9), 795-811.
- van Trotsenburg, P., Stoupa, A., Léger, J., Rohrer, T., Peters, C., Fugazzola, L., … & Polak, M. (2021). Congenital hypothyroidism: a 2020-2021 consensus guidelines update—an ENDO-European reference network initiative endorsed by the European Society for Pediatric Endocrinology and the European Society for Endocrinology. Thyroid, 31(3), 387-419.
- Wassner, A. J. (2018). Congenital hypothyroidism. Clinics in Perinatology, 45(1), 1-18.
- Wassner, A. J., & Brown, R. S. (2015). Congenital hypothyroidism: recent advances. Current Opinion in Endocrinology, Diabetes and Obesity, 22(5), 407-412.
- Ford, G., & LaFranchi, S. H. (2014). Screening for congenital hypothyroidism: a worldwide view of strategies. Best Practice & Research Clinical Endocrinology & Metabolism, 28(2), 175-187.
- Cassio, A., Corbetta, C., Antonozzi, I., Calaciura, F., Caruso, U., Cesaretti, G., … & Gastaldi, R. (2013). The Italian screening program for primary congenital hypothyroidism: Actions to improve screening, diagnosis, follow-up, and surveillance. Journal of Endocrinological Investigation, 36(3), 195-203.
- Deladoëy, J., Ruel, J., Giguère, Y., & Van Vliet, G. (2011). Is the incidence of congenital hypothyroidism really increasing? A 20-year retrospective population-based study in Québec. The Journal of Clinical Endocrinology & Metabolism, 96(8), 2422-2429.

