Việc giảm cholesterol LDL chỉ là một phần của chương trình làm giảm nguy cơ mắc bệnh tim mạch. Các phương pháp khác – bao gồm ngừng hút thuốc, kiểm soát tăng huyết áp, dùng aspirin và điều trị thay thế hormon ở phụ nữ hậu mãn kinh – cũng là các phương pháp quan trọng chủ chốt. Phương pháp chưa được nghiên cứu tốt lắm song tiềm ẩn một giá trị lớn đó là làm tăng nồng độ cholesterol HDL. Một vài “các thói quen sức khoẻ” cũng có một số lợi ích. Ngừng hút thuốc chẳng hạn, sẽ làm giảm ảnh hưởng của các yếu tố nguy cơ gây bệnh tim mạch khác (chẳng hạn như nồng độ cholesterol tăng cao); nó cũng có thể làm tăng nồng độ cholesterol HDL. Luyện tập (và giảm cân) có thể làm giảm nồng độ cholesterol LDL và tăng nồng độ cholesterol HDL. Uống rượu vừa phải (280 – 560 mg một ngày) cũng làm tăng nồng độ HDL và dường như có một tác dụng có lợi đối với tỷ lệ mắc bệnh tim do mạch vành. Chính vì bác sĩ lâm sàng không muôn khuyên bệnh nhân sử dụng rượu, nên việc sử dụng một cách vừa phải đã không được khuyến khích.
Điều trị bằng chế độ ăn
Hầu hết các công thức điều trị đều giới thiệu phương pháp điều trị bằng chế độ ăn như là bước điều trị ban đầu cho tất cả các bệnh nhân có cholesterol cao trong máu. Thật đáng tiếc, các nghiên cứu về người trưởng thành không nhập viện đã báo cáo rằng lợi ích thu được từ các điều trị như thế chỉ làm hạ thấp cholesterol ở mức vừa phải, cholesterol LDL giảm trong phạm vi điển hình là 5 – 10%. Các kết quả từ nghiên cứu có thời gian theo dõi dài hơn cho thấy rằng sự tác động lâu dài của điều trị bằng chế độ ăn thậm trí là không đáng kể. Tuy nhiên, tác dụng của liệu pháp chế độ ăn khác nhau đáng kể giữa các cá thể. Mặc dù hầu hết các bệnh nhân có ảnh hưởng vừa phải với thay đổi về chế độ ăn, song một số bệnh nhân lại có sự giảm đáng kể cholesterol LDL và giảm tới 25 – 30% – trong khi những bệnh nhân khác lại có sự tăng quan trọng về mặt lâm sàng. Do đó, các kết quả của liệu pháp chế độ ăn phải được theo dõi kỹ lưỡng chừng khoảng 4 tuần sau khi bắt đầu điều trị.
Các chế độ ăn làm giảm cholesterol cũng có thể có ảnh hưởng biến thiên trên các phân đoạn lipid. Vi dụ, các chế độ ăn có chất béo toàn phần rất thấp hoặc có chất béo bão hòa rất thấp có thể làm hạ thấp cholesterol HDL nhiều bằng cholesterol LDL. Các biến đổi do các chế độ ăn này gây ra sẽ ảnh hưởng như thế nào đến nguy cơ mắc bệnh mạch vành thì vẫn còn chưa rõ ràng.
Một vài tiếp cận dinh dưỡng đối với liệu pháp chế độ ăn đã có sẵn. Hầu hết người Mỹ hiện nay ăn một chế độ mà chất béo chiếm 35 – 40% calo. Xấp xỉ 15% là chất béo bão hoà. Lượng cholesterol trong chế độ ăn trung bình là 400 mg/ngày. Một chế độ ăn chuẩn làm hạ thấp cholesterol “bước 1” đã khuyên rằng nên giảm lượng chất béo toàn phần xuống còn 30% và chất béo bão hòa còn 10% calo. Lượng cholesterol trong chế độ ăn cần hạn chế xuống 300 mg/ngày. Chế độ ăn “bước 2” đòi hỏi phải hạn chế hơn nữa chất béo bão hòa xuôiig còn 7% calo và cholesterol có trong chế độ ăn còn 200 mg/ngày. Các chế độ này thay thế chất béo, nhất là chất béo bão hoà, bằng carbohydrat. Trong hầu hết các trường hợp, sự tiếp cận này cũng sẽ dẫn đến kết quả là lượng calo toàn phần thu được ít hơn lượng cần phải tiêu thụ và do đó sẽ thúc đẩy sự giảm cân trên các bệnh nhân thừa cân. Các kế hoạch cho chế độ ăn khác, bao gồm chế độ ăn Dean Ornish, chế độ ăn Pritikin và hầu hết các chế độ ăn chay đều hạn chế chất béo thậm chí còn hơn nữa. Tuy nhiên, các chế độ ăn có thành phần chất béo thấp, carbohydrat cao sẽ dẫn đến giảm cả cholesterol HDL.
Bảng. Thành phần dinh dưỡng đa lượng của ba chế độ ăn làm giảm lipid
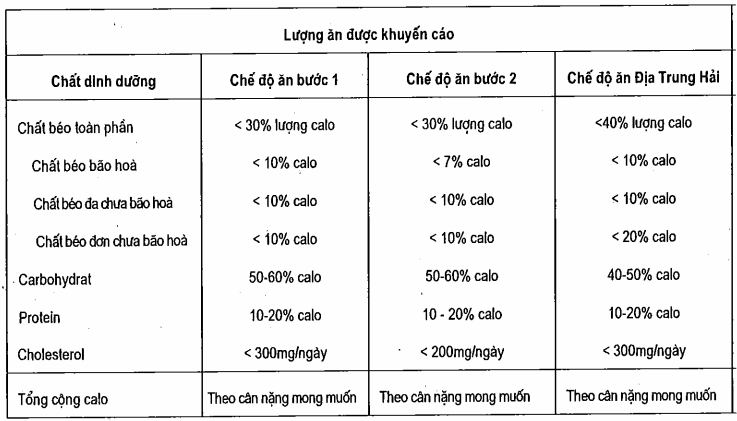
Một chế độ ăn thay thế khác có tên là “chế độ ăn của người Địa Trung Hải” vẫn duy trì chất béo toàn phần xấp xỉ 35 – 40% calo nhưng thay thế chất béo bão hòa bằng chất béo đơn chưa bão hòa tìm thấy trong dầu oliu, lạc, lê Tàu và trong dầu của chúng. Chế độ ăn này cũng có hiệu quả tương đương trong việc làm giảm cholesterol LDL nhưng lại ít làm giảm cholesterol HDL như các chế độ trên. Bởi vì lượng chất béo trong chế độ ăn này là đáng kể nên nó ít dẫn đến giảm cân. Do đó, cách tiếp cận truyền thông với thành phần chất béo thấp vẫn được ưa dùng cho những người bệnh thừa cân mà có các rối loạn lipid. Tuy nhiên, ở những bệnh nhân gầy thì có thể xem xét áp dụng chế độ ăn Địa Trung Hải.
Các thay đổi chế độ ăn khác có thể cũng dẫn đến các biến đổi có lợi đối với lipid máu. Xơ hòa tan, chẳng hạn như ở bột nghiền cây mã đề bọ chét hoặc cám yến mạch, có thể làm giảm 5 – 10% cholesterol LDL. Tỏi, protein đậu tương, vitamin C và các sterol thực vật cũng đều có thể làm giảm cholesterol LDL. Gần đây người ta quan tâm nhiều đến sự oxy hóa cholesterol LDL như là một sự kiện quan trọng ban đầu trong sinh bệnh học xơ vữa mạch do đó chế độ ăn cũng còn phải giàu các vitamin chống oxy hóa và chủ yếu có ở trong các loại hoa quả và rau.
Điều trị bằng thuốc
Tất cả các bệnh nhân có nguy cơ mắc bệnh tim do mạch vành mà nguy cơ đó được xem xét là đủ cao để phải điều trị bằng thuốc chống cholesterol LDL tăng cao sẽ được cho dùng aspirin dự phòng với liều 81 – 325 mg/ngày trừ khi người bệnh có các chống chỉ định chẳng hạn như nhạy cảm với aspirin, chảy máu nội tạng hoặc bệnh loét tiêu hóa đang tiến triển. Dữ liệu gần đây cho thấy rằng tác dụng của aspirin đối với việc làm giảm nguy cơ mắc bệnh tim do mạch vành tương đương với tác dụng hạ thấp cholesterol. Các yếu tố nguy cơ khác đối với bệnh tim do mạch vành chẳng hạn như tăng huyết áp và hút thuốc cũng phải được kiểm soát.
Phụ nữ sau mãn kinh khi điều trị bằng liệu pháp thay thế estrogen đường uống sẽ kết hợp với giảm nồng độ LDL và tăng nồng độ HDL. Các tác dụng của lipid này dường như chịu trách nhiệm cho khoảng một nửa lợi ích có thể có của các estrogen sau mãn kinh trong việc làm giảm tỷ lệ mắc bệnh tim do mạch vành. Các tác dụng của lipid này ước tinh chiếm xấp xỉ một nửa con số giảm tỷ lệ mắc bệnh tim do mạch vành gặp ở trong các nghiên cứu quan sát phụ nữ dùng estrogen. Bởi vì phụ nữ dùng estrogen khác với phụ nữ không dùng nó trên nhiều phương diện, do đó, phải kết luận một cách thận trọng các nghiên cứu quan sát. Một vài các thử nghiệm ngẫu nhiên được thiết kế để đánh giá đầy đủ các ảnh hưởng của hormon trên bệnh tim gần đây đang được thực thi. Estrogen cũng có thể là một chất chống oxy hóa và có tác dụng có lợi trên lipid.
Nếu như quyết định điều trị bệnh nhân bằng thuốc hạ thấp LDL được đặt ra thì các bác sĩ lâm sàng phải lựa chọn thuốc thích hợp dựa trên tính an toàn, hiệu quả, giá thành và các tác dụng của nó trên nồng độ lipid và thiết lập mục đích điều trị. Các lời khuyên gần đây không bao gồm việc điều trị bằng thuốc cho bệnh nhân có nồng độ HDL thấp mà nồng độ LDL cũng không cao. Cũng như tất cả các điều trị dành cho các bệnh mạn tính, mục đích điều trị được tiếp cận tốt nhất là từ từ và chắc chắn, theo dõi kỹ lưỡng các tác dụng phụ vả khuyến khích sự tuân thủ tiếp tục các biện pháp không dùng thuốc. Các kết hợp thuốc có thể là cần thiết. Ngay khi đạt tới mục đích, phải theo dõi định kỳ các nồng độ của lipid (cứ 6 – 12 tháng một lần), cùng với sự cân nhắc giảm định kỳ liều thuốc dùng. Tất cả các thuốc làm hạ lipid ngoại trừ niacin (nhìn chung là có sẵn với giá một vài đôla một tháng) đều đắt và đều có thể phải cần dùng trong nhiều thập kỷ, Do đó, tính hiệu quả về mặt giá thành nhìn chung là thấp, nhất là đối với phòng ngừa cấp 1. Việc cân nhắc giữa các nguy cơ và các lợi ích của bất kỳ một điều trị nào đều rất cần thiết, nhất là khi điều đó có thể phải kéo dài cả đời.
Bảng. Các tác dụng của các thuốc làm giảm lipid
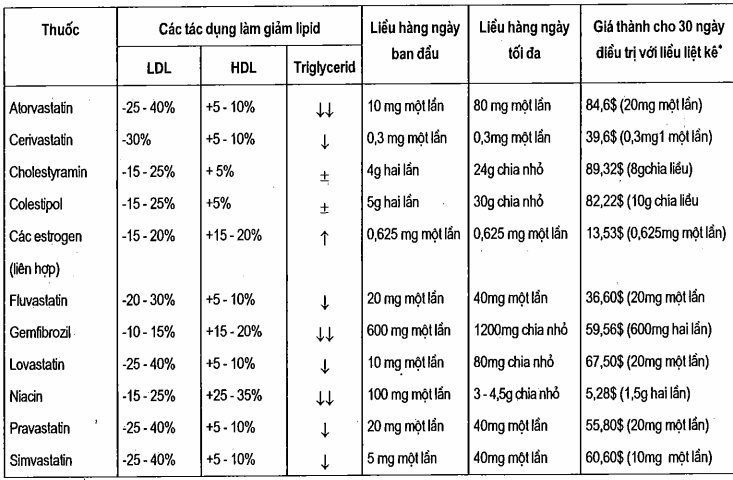
*Giá cho 30 ngày điều trị dựa trên giá bán buôn cho liều hàng ngày được liệt kê ở trên ± có sự biến thiên (thuốc gốc nếu có thể).
Bảng. Lựa chọn các thuốc làm giảm lipid1

1Xem trong bài để biết những chỉ định và xem bảng để biết liều.
Niacin (acid nicotinic)
Niacin là thuốc hạ thấp lipid đầu tiên và kết hợp với giảm tỷ chết toàn phần. Sự theo dõi lâu dài một thử nghiệm phòng ngừa cấp 2 cho các nam trung niên bị nhồi máu cơ tim trước đó cho thấy rằng tỷ lệ chết trong nhóm được điều trị trước đó bằng, niacin là 52% so với 58% trong nhóm placebo. Tác dụng đầy triển vọng đối với tỷ lệ chết này không được quan sát thấy trong chính thử nghiệm, mặc dù ở đây có giảm về tỷ lệ mắc bệnh tim mạch vành.
Niacin làm giảm sự sản xuất các hạt VLDL, với sự giảm thứ phát nồng độ LDL và tăng nồng độ cholesterol HDL. Tác dụng trung bình của liệu pháp Niacin với liều lượng đầy đủ 3 – 4,5 mg/ngày là làm giảm 15 – 20% cholesterol LDL và tăng 25 – 35% cholesterol HDL. Để đạt được tác dụng trên LDL đòi hỏi các liều niacin phải đầy đủ, nhưng tác dụng trên HDL được quan sát thấy cả ở liều thấp hơn ví dụ 1 g/ngày. Niacin cũng sẽ làm giảm các triglycerid xuống còn một nửa và cũng sẽ hạ thấp nồng độ lipoprotein (a) (Lp[a]). Do đó, tác dụng của nó trên lipid máu gần như là tối ưu. Đáng tiếc là sự không dung nạp niacin lại phổ biến; chỉ 50 – 60% bệnh nhân trong các thử nghiệm lâm sàng dung nạp được các liều đầy đủ. Niacin gây ra chứng đỏ bừng mặt qua trung gian prostaglandin mà bệnh nhân có thể mô tả như là một cơn bốc hoả hoặc ngứa. Vấn đề này có thể giảm được bằng cách điều trị trước bằng aspirin (81 – 325 mg /ngày) hoặc các thuốc chống viêm không steroid. Chứng đỏ bừng mặt cũng có thể làm giảm được bằng cách điều trị ban đầu bằng một liều rất nhỏ niacin, ví dụ như 50 – 100 mg uống vào bữa ăn tối. Có thể tăng gấp đôi liều mỗi tuần cho đến khi cơ thể dung nạp được với liều 1,5 g/ngày. Sau đó kiểm tra lipid máu, chia liều và tăng lên cho đến khi đạt được liều từ 3 – 4,5 g/ngày. Chỉ có niacin giải phóng nhanh là được khuyên dùng cho điều trị làm biến đổi lipid. Các chế phẩm giải phóng chậm đắt hơn và có ít tác dụng làm tăng cholesterol HDL hơn. Cả niacin giải phóng nhanh vả chậm khi điều trị đều đi kèm với viêm gan, song các trường hợp nặng nhất lại được báo cáo với các chế phẩm giải phóng chậm. Liệu rằng việc theo dõi giám sát thường qui các enzym gan có giúp cho việc phát hiện sớm và do đó làm giảm mức độ nặng của tác dụng phụ này hay không vẫn chưa được hiểu biết rõ ràng. Niacin cũng có thể làm trầm trọng thêm bệnh gout, bệnh loét tiêu hóa và cũng có thể làm xấu đi chứng tăng đường huyết ở các bệnh nhân đái tháo đường.
Các nhựa gắn acid mật (cholestyramin, colestipol)
Điều trị bằng các tác nhân này đã được chỉ cho thấy là giảm tỷ lệ mắc các hậu quả của mạch vành (như nhồi máu cơ tim) ở nam giới trung niên khoảng 20%, tác dụng trên tỷ lệ chết toàn phần lại không đáng kể. Các nhựa này tác động bằng cách kết gắn các acid mật ở ruột. Sự giảm hợp lực tuần hoàn ở gan sẽ làm cho gan tăng hoạt động sản xuất ra các acid mật của nó, tăng việc sử dụng cholesterol gan để thực hiện điều này. Do đó, hoạt động của receptor LDL của gan tăng lên, nồng độ LDL huyết tương giảm. Nồng độ triglycerid có khuynh hướng tăng nhẹ ở một số bệnh nhân được điều trị bằng các nhựa gắn acid mật; ở các bệnh nhân có nồng độ triglycerid tăng phải sử dụng loại nhựa này một cách thận trọng và có lẽ ở những bệnh nhân có nồng độ triglycerid trên khoảng 500 mg/dl thì không nên sử dụng. Bác sĩ lâm sàng có thể mong đợi sự giảm đi của nồng độ cholesterol LDL trong khoảng 15 – 25%, song nồng độ HDL nếu có tăng thì cũng không đáng kể.
Liều thường dùng của cholestyramin là 12 – 36g nhựa mỗi ngày được chia thành các liều nhỏ uống cùng với các bữa ăn, hòa vào với nước hoặc để dễ uống hơn thì hòa với nước hoa quả. Liều 4g được đóng gói trước đắt hơn thuốc dưới dạng khối; hình thức các thanh kẹo thậm chí còn đắt hơn. Các liều colestipol cao hơn 20%, mỗi gói nhỏ có chứa 5g nhựa.
Các loại thuốc này thường gây ra các triệu chứng dạ dày ruột, chẳng hạn như táo bón và trướng hơi. Chúng có thể can thiệp vào sự hấp thu các vitamin tan trong mỡ (do đó làm phức tạp hơn việc xử lý các bệnh nhân đang dùng warfarin) và có thể kết gắn với các thuốc khác trong ruột. Việc sử dụng đồng thời cây mã đề bọ chét có thể cải thiện được các tác dụng phụ đối với dạ dày ruột.
Các chất ức chế men HMG – CoA reductase (lovastatin, pravastatin, simvastatin, fluvastatin, atorvastatin)
Các thuốc này tác động bằng cách ức chế enzym hạn chế tỷ lệ hình thành cholesterol. Chúng đã được chỉ ra là có tác dụng phụ làm giảm bệnh tim mạch vành và tỷ lệ chết toàn phần trong các bôi cảnh phòng ngừa cấp 2 cũng như ở nam trung niên không mắc bệnh tim mạch vành. Một hậu phân tích gần đây cũng cho thấy có sự giảm đáng kể các nguy cơ bị đột quỵ. Sự tổng hợp cholesterol trong gan giảm, đồng thời có một sự tăng bù các receptor LDL của gan (vì thế mà gan có thể lấy nhiều hơn lượng cholesterol mà nó cần từ máu), và sự giảm nồng độ cholesterol LDL trong vòng tuần hoàn lên tới 35%. Nồng độ HDL cũng tăng ở mức độ vừa phải và nồng độ triglycerid cũng giảm.
Liều sử dụng các thuốc này như sau: lovastatin, 10 – 80 mg/ngày; pravastatin, 10 – 40 mg/ngày; simvastatin 5 – 10 mg/ngày; fluvastatin 20 – 40 mg/ngày; atorvastatin 10 – 80 mg/ngày và cerivastatin 0,3 mg/ngày. Các thuốc này thường được uống một lần mỗi ngày vào buổi tối (hầu hết sự tổng hợp cholesterol diễn ra trong đêm); khi dùng liều cao nhất trong giới hạn liều cho phép, có thể uống 2 lần/ngày. Các tác dụng phụ bao gồm cả viêm cơ, tỷ lệ mắc có thể cao hơn ở những người bệnh dùng đồng thời các fibrat hoặc niacin. Các nhà sản xuất khuyến cáo việc theo dõi gan và các enzym cơ khi dùng các thuốc này. Một vài thuốc (đáng chú ý là erythromycin, cyclosporin, và các thuốc chống nám azole) làm giảm chuyển hóa của các thuốc này.
Các dẫn xuất của acid fibric (gemfibrozil, clofibrat)
Trong một thử nghiệm lâm sàng lớn nhất mà có sử dụng clofibrat cho thấy số tử vong nhất là do ung thư ở nhóm điều trị nhiều hơn đáng kể so với nhóm chứng. Do đó mặc dù vẫn có sẵn, song clofibrat ít khi được sử dụng. Gemfibrozil làm giảm tỷ lệ mắc bệnh tim mạch vành ở nam trung niên có tăng cholesterol máu nhưng chưa mắc bệnh mạch vành trong nghiên cứu tim mạch của Helsinki. Tác dụng này chỉ được quan sát ở những người bệnh cũng có nồng độ cholesterol HDL thấp hơn và nồng độ triglycerid cao. Tuy nhiên trong số bệnh nhân nam bị nhồi máu cơ tim trước đó, gemfibrozil đã làm tăng tỷ lệ chết toàn bộ cũng như tăng tỷ lệ tử vong do bệnh tim mạch vành. Các bác sĩ lâm sàng cũng phải nhận biết được khuynh hướng gia tăng số lượng tử vong do ung thư ở các cá thể đã được điều trị bằng gemfibrozil trong nghiên cứu tim mạch của Helsinki.
Các fibrat sẽ làm giảm sự tổng hợp và làm tăng sự phá vỡ các hạt VLDL cùng với các tác dụng thứ phát lên nồng độ LDL và HDL. Chúng làm giảm khoảng 10 – 15% nồng độ LDL và làm tăng khoảng 15 – 20% nồng độ HDL. Liều thường dùng của gemfibrozil là 600 mg uống một lần hoặc hai lần trong một ngày. Các tác dụng phụ bao gồm sỏi mật, viêm gan và viêm cơ. Tỷ lệ mắc viêm gan và viêm cơ có thể cao hơn ở những bệnh nhân dùng đồng thời các thuốc làm giảm lipid khác. Do clofibtat gây tăng tỷ lệ chết do ung thư một cách có ý nghĩa thống kê, vì thế không nên sử dụng nó.
Probucol
Các tác dụng của probucol lên bệnh tim mạch vành và tính an toàn lâu dài của nó vẫn còn chưa được biết. Nó làm giảm sự lắng đọng của LDL trong các u vàng ở người (và trong các mảng xơ vữa ở thỏ). Cơ chế hoạt động của probucol vẫn chưa rõ ràng. Nó làm giảm rõ rệt số lượng LDL đã bị oxy hóa (nó đã được sử dụng ban đầu như là một chất chồng oxy hóa công nghiệp). Probucol làm giảm 10 – 15% nồng độ LDL nhưng có ảnh hưởng đối nghịch quan trọng, tiềm tàng là làm giảm HDL tới 10%. Do đó, nếu probucol được sử dụng thì nên dành cho những người bệnh có rối loạn về gen rõ mà các điều trị khác đã that bại.
Lựa chọn thuốc ban đầu
Hiện nay không có các chỉ dẫn tuyệt đối cho việc lựa chọn các thuốc làm biến đổi lipid có sẵn ở các bệnh nhân riêng biệt. Tuy nhiên, kết quả của các thử nghiệm lâm sàng có thể cung cấp một số chỉ dẫn. Đối với nam giới mắc bệnh tim mạch vành đã xác định mà cần một thuốc giảm lipid, thì chất ức chế HMG – CoA reductase được ưa dùng. Với nữ giới có bệnh tim mạch vành đã rõ, nên xem xét liệu pháp thay thế hormon và nếu mục đích làm giảm LDL không đạt được thì phải kê một thuốc ức chế HMG – CoA reductase. Mặc dù niacin cũng có tác dụng có lợi đối với cả nam và nữ có bệnh tim mạch vành, song chỉ có ít bằng chứng từ các thử nghiệm lâm sàng chứng minh được các tác dụng mong muốn của nó đối với bệnh tim mạch vành và tỷ lệ gây tử vong do tất cả các nguyên nhân gây ra.
Với người bệnh không có bệnh tim mạch vành đã xác định rõ, lựa chọn dùng thuốc (và bằng chứng của tác dụng có lợi) vẫn chưa rõ ràng lắm. Với nam giới tuổi 45 – 64, chất ức chế HMG – Co A reductase được ưa dùng. Với nam giới tuổi 35 – 44 và nam giới tuổi 65 – 75, niacin và chất ức chế HMG – CoA reductase có thể được cân nhắc ngang nhau. Với phụ nữ sau mãn kinh cho tới tuổi 75, nên xem xét liệu pháp thay thế hormon, và theo sau bằng một chất ức chế HMG – CoA reductase hoặc niacin. Phụ nữ tiền mãn kinh rất ít khi cần biện pháp biến đổi lipid. Các loại nhựa là thuốc duy nhất làm giảm lipid được xem như là an toàn ở phụ nữ. Nếu như mang thai không phải là một mối bận tâm, có thệ tính đến việc dùng niacin hoặc một chất ức chế HMG – COA reductase.
Có thể phối hợp các thuốc lầm giảm lipid. Các kết hợp này có thể hiệu quả hơn về mặt giá thành so với các liều cao khi dùng một loại thuốc đơn lẻ (thường là một chất ức chế HMG – CoA reductase) và có thể có tác dụng có lợi trên lipid. Ví dụ: dùng niacin liều thấp (0,5 – 1 g/ngày) kết hợp với một chất ức chế HMG – CoA reductase sẽ làm tăng đáng kể cholesterol HDL. Tuy nhiên, các kết hợp thuốc có thể làm tăng nguy cơ có các biên chứng nặng của điều trị. Sự kết hợp giữa gemfibrozil và một chất ức chế HMG – CoA reductase sẽ làm tăng nguy cơ bị viêm cơ hơn so với khi chi dùng một trong hai thuốc đó.
Đảng uỷ Bệnh viện Hữu nghị đa khoa Nghệ An tổ chức hội nghị: “Học tập và làm theo tư tưởng, đạo đức, phong cách Hồ Chí Minh về thực hành dân chủ, tăng cường pháp chế, đảm bảo kỷ cương xã hội” và các tác phẩm của đồng chí Tổng Bí thư Nguyễn Phú Trọng”
Bệnh viện Hữu nghị đa khoa Nghệ An tổ chức Hội nghị sơ kết công tác bệnh viện 6 tháng đầu năm 2024 và triển khai kế hoạch 6 tháng cuối năm 2024
Các tập thể, cá nhân Công đoàn Bệnh viện HNĐK Nghệ An được biểu dương, khen thưởng trong chương trình “Hội nghị sơ kết công tác công đoàn 6 tháng đầu năm và triển khai nhiệm vụ 6 tháng cuối năm 2024” do Công đoàn ngành Y tế Nghệ An tổ chức
Nâng Mũi Cấu Trúc L-Line

Copyright © 2024 BỆNH VIỆN HỮU NGHỊ ĐA KHOA NGHỆ AN